Причины, виды, признаки и последствия инсульта
Инсульты характеризуются многообразием причин, вызывающих заболевание. Доказано, что этиология инсульта у женщин и мужчин в некоторых случаях различается. Причины инсульта женщин, в основном, лежат в плоскости патофизиологии фертильного периода и менопаузы, у мужчин они чаще обусловлены профессиональными рисками и вредными привычками. С этими же особенностями связаны различия патогенеза и последствий инсульта гендерных групп.
Что такое инсульт?
Инсульт – это острое нарушение мозгового кровообращения (ОНМК) – результат одной из двух причин:
Сужения или закупорки кровеносных сосудов головного мозга – ишемический инсульт;
Кровоизлияния в головной мозг или в его оболочки – геморрагический инсульт.
Инсульты встречаются у лиц в широком возрастном диапазоне: от 20-25 лет до глубокой старости.
Инсульты у лиц молодого и среднего возраста
Ишемический инсульт – имеет общие для женщин и мужчин этиологические факторы, (артериальная гипертензия и атеросклероз).
Факторы ишемического инсульта, имеющие гендерную предрасположенность:
У женщин – ревматизм сердца в сочетании с кардиогенной эмболией головного мозга (закупоркой средней мозговой артерии жировым или воздушным эмболом, сформированным в левых отделах сердца);
У мужчин – травматические окклюзии сосудов шеи (травма и последующая закупорка сонной артерии, расположенной в мышцах шеи).
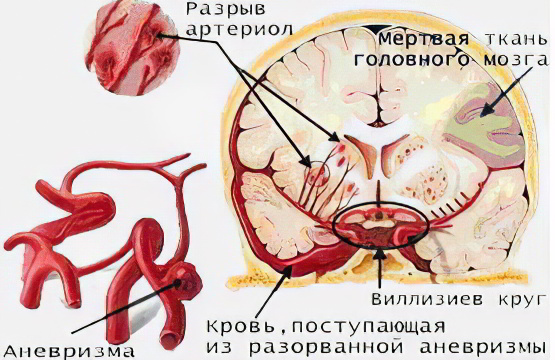
Геморрагический инсульт – имеет общие для женщин и мужчин этиологические факторы (артериальные аневризмы, артериальная гипертония, артериовенозные аневризмы).
Факторы геморрагического инсульта, имеющие гендерную предрасположенность:
У женщин – артериальная гипертензия;
У мужчин – артериальная аневризма, посттравматическое расслоение артерий, субарахноидальные кровоизлияния.
У молодых женщин в период гестации (вынашивания плода) геморрагический инсульт развивается в восемь-девять раз чаще, чем у мужчин этого же возраста.
Особенности клинического течения и последствия инсультов у лиц молодого возраста сильно различаются. При ишемическом инсульте болезнь чаще протекает при наличии ясного сознания и развивается на фоне умеренного неврологического дефицита. Тяжелые формы инсульта у женщин развиваются по типу кардиогенной эмболии головного мозга, у мужчин по типу атеросклероза и тромбоза магистральных артерий.
Инсульты у лиц пожилого возраста
В возрасте от 65 до 79 лет инсульты чаще встречаются у мужчин, а после 80 лет – у женщин.
Основные причины инсульта у пожилых людей:
У мужчин – артериальная гипертензия, повышенный уровень холестерина в крови;
У женщин – мерцательная аритмия, стеноз каротидных артерий, ишемическая болезнь сердца, сердечно-сосудистая недостаточность.
Особенности клинического течения и последствия инсультов у лиц пожилого возраста мало зависят от пола. Заболевание обычно протекает на фоне выраженного неврологического дефицита с высоким уровнем инвалидизации. Это объясняется сложным состоянием здоровья до инсульта: хроническими болезнями, возрастными изменениями структур головного мозга. У пациентов после 65 лет в три раза увеличивается риск рецидивов инсульта в сравнении с лицами, перенесшими инсульт в молодом возрасте.
Сколько лет живут после инсульта?

На этот вопрос нет однозначного ответа. Летальный исход может наступить сразу после инсульта. Однако возможна и длительная, относительно полноценная жизнь в течение десятилетий.
Между тем установлено, что летальность после инсультов составляет:
В течение первого месяца – 35%;
В течение первого года – около 50%.
Прогноз исхода инсульта зависит от многих факторов, в том числе от:
Возраста больного;
Состояния здоровья до инсульта;
Качества жизни до и после инсульта;
Соблюдения режима реабилитационного периода;
Полноты устранения причин инсульта;
Наличия сопутствующих хронических заболеваний;
Присутствия стресс-факторов.
Главные факторы риска инсульта (''смертельный квинтет''):
Гипертензия;
Гиперхолестеринемия;
Курение
Гипертрофия левого желудочка сердца.
Сочетание 2-3 перечисленных факторов значительно повышает риск неблагоприятного исхода болезни.
Статистика смертности от инсульта
Ежегодно в мире диагностируется от 5 до 6 миллионов инсультов, в России – до 450 тысяч. По этой причине погибает 29% мужчин и 39% женщин. Инвалидами становятся 3,2 человека на 10 тысяч. В течение первого месяца умирают до 35%, а к концу года – до 50%. Опасны повторные инсульты. В первый год рецидив развивается у 5-25%, в течение трёх лет – у 20-30%, в течение пяти лет – у 30-40% переболевших. Наибольший риск развития инсульта у людей после 65 лет, заболеваемость в этом возрастном сегменте составляет до 90% всех случаев. В этом же возрасте наибольшее количество летальных исходов. До 80% инсультов развиваются по типу ишемических патологий головного мозга с летальностью до 37%. У оставшихся 20% больных с геморрагическим инсультом летальность составляет до 82%.
Причина высокой летальности от инсульта в России – стремительное старение популяции, позднее доставление в лечебное учреждение, слабая просветительская работа и недостаточные меры профилактики инсульта. Статистические данные последних лет свидетельствуют о том, что 39,5% людей из группы риска инсульта не задумываются о его опасности.
Инсульт редко возникает без предшествующей симптоматики – начальных проявлений недостаточности кровоснабжения головного мозга (НПНКМ) в виде транзиторных атак или гипертонических кризов у лиц, входящих в группу риска. В группу риска НПНКМ входят люди с гипертонией, нарушениями ритма сердца, находящиеся в хроническом стрессе, имеющие в анамнезе хронические заболевания, курение, склонность к агрегации клеток крови, избыточную массу тела.
Причины инсульта
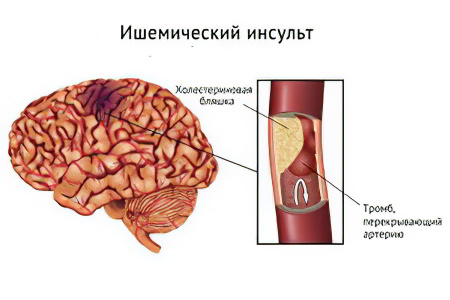
К причинам инсульта относят ишемию (нарушение кровоснабжения), эмболию (закупорку сосудов эмболом), тромбоз, атерому (дегенеративное изменение стенок сосудов) и внутримозговое кровоизлияние. Тромбоз – процесс образования сгустков крови. Если тромб возникает в кровеносном сосуде, который питает мозг, это приводит к отёчности мозговой ткани.
Тромбоз часто развивается утром или ночью после перенесённой операции или сердечного приступа. Именно тромбоз становится причиной большинства инсультов, которые происходят у людей пожилого возраста. Чаще всего, тромбоз возникает у людей с избыточным весом, у тех, кто злоупотребляет курением, и у женщин, которые предохраняются оральными гормональными контрацептивами. На данный момент тромбоз может развиться и у очень молодых людей, которые принимают кокаин.
При кровоизлиянии происходит разрыв артерии головного мозга. Такой вид инсульта может случиться в любом возрасте. Кровоизлияние происходит при повышенном кровяном давлении. Такой вид инсульта может возникнуть при уплотнении артерий, аритмии, диабете, пониженном или внезапно повысившемся кровяном давлении, малоподвижном образе жизни, курении, применении оральных контрацептивов.
При эмболии в кровеносном сосуде образуется сгусток жироподобных веществ (эмбол). Застревая в сосудах, эмбол перекрывает кровоток. Такой вид инсульта может возникнуть после операции на сердце или при аритмии.
Симптомы инсульта
Признаки заболевания, выявленные врачами на основании общеклинических, инструментальных и лабораторных исследований пациента с целью постановки диагноза, называются симптомами. Первые симптомы инсульта определяет врач или фельдшер скорой помощи по шкалам (ШКГ/FAST). На основании многолетних исследований выделены наиболее распространённые симптомы инсульта, которые делятся на две условные группы.
Общемозговые симптомы, характерные для многих патологий, связанных с повреждением головного мозга – это головокружение, дурнота, оглушение или возбуждение.
Очаговые симптомы – внезапные парезы, параличи, потеря зрения или изменение положения зрачка, неуверенная речь, нарушение координации движения, ригидность (патологическое напряжение) мышц затылка.
Первые симптомы инсульта
Больной с подозрением на инсульт поступает в неврологическое отделение или реанимацию. Надежда на благоприятный исход (максимальная реабилитация больного) возможна в течение первых трёх-шести часов от наступления инсульта до начала интенсивной терапии или реанимации. Первые симптомы, которые достоверно указывают на определённый тип инсульта:
Геморрагический инсульт – кровоизлияние (геморрагия) в тканях головного мозга;
Ишемический инсульт – участок инфаркта (некроза) в тканях головного мозга.
Эти признаки обнаруживают с помощью КТ, МРТ, ЭЭГ. ссылка
Симптомы общемозговых или очаговых поражений головного мозга, полученные общедоступными методами, не всегда являются результатом инсульта. Работа по классификации сосудистых повреждений головного мозга начата в 1971 году Е.Н. Шмидтом, в окончательном варианте предложена им в 1985 году.
Признаки инсульта у женщин и мужчин
Признаки инсульта – это субъективное (личное) ощущение человека или объективное (очевидное) описание заболевания сторонним наблюдателем, которое служит поводом к обращению заболевшего за помощью в лечебное учреждение.
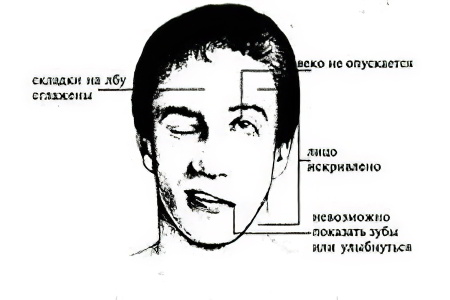
Признаки инсульта следует знать всем людям, независимо от наличия медицинского образования. Эти симптомы, в первую очередь, связаны с нарушением иннервации мышц головы и тела, поэтому при подозрении на инсульт попросите человека выполнить три простых действия: улыбнуться, поднять руки, сказать любое слово или предложение.
Если у человека инсульт, этот простой тест покажет следующие результаты:
Улыбка выглядит неестественно, уголки губ расположены на разной линии, что связано с ограничением или полной невозможностью сокращения лицевых мышц;
Поднятие рук выглядит как несимметричное действие, рука на поражённой стороне не имеет силы, то есть, самопроизвольно опускается, рукопожатие слабое;
Произношение слов или словосочетаний в виду пареза или паралича мышц лица затруднённое.
Существуют другие похожие тесты. К сожалению, выявление признаков инсульта означает констатацию (подтверждение) начала необратимых последствий в головном мозге. Чем быстрее будет оказана квалифицированная помощь больному, тем больше шансов на устранение последствий инсульта.
Признаки некоторых видов инсульта (ишемического) проявляются до развития изменений в тканях головного мозга. Такие признаки называют начальными проявлениями недостаточности кровоснабжения мозга (НПНКМ), они заключаются в транзиторных (проходящих) ишемических атаках или гипертонических кризах. Их своевременное выявление рекомендуется для профилактики развития клинических форм инсульта.
НПНКМ легко определить в домашних условиях с помощью опросника Л.С. Манвелова. Один положительный ответ (+) равен одному баллу. Для подтверждения диагноза следует минимум дважды ответить (+) на вопросы о наличии не реже одного раза в неделю или постоянно в течение последних трёх месяцев следующих ощущений:
Головная боль без чёткой локализации, не обусловленная с гипертонией, часто связанная с переутомлением и переменой погоды: (+) или (-);
Головокружение, усиливающееся при изменении положения тела в пространстве: (+) или (-);
Шум в голове постоянный или преходящий: (+) или (-);
Нарушение памяти, которое распространяется на текущие события, логическая память, как правило, не страдает: (+) или (-);
Нарушение сна и/или работоспособности: (+) или (-).
Если обследуемый человек набрал два и более балла – это означает, что у него имеются предпосылки скорого развития инсульта. Следует обратиться к участковому терапевту, чтобы получить направление к невропатологу для лабораторных и инструментальных обследований и лечения.
Инсульт не всегда имеет видимые для посторонних признаки. Иногда они очевидны только на основании личных ощущений при выполнении привычных действий, например, характерных только для женщин или только для мужчин.
Первая помощь при первых признаках инсульта

После выявления признаков инсульта необходимо выполнить следующие действия:
Вызвать скорую помощь, вызов бесплатный:
вызов со стационарного телефона 03;
вызов с мобильного телефона 112 или 03*.
Больному принять горизонтальное положение на постели, голова чуть выше тела:
если имеются зубные протезы, глазные линзы, очки – снять;
если больной в бессознательном состоянии – помочь ему приоткрыть рот, голову слегка наклонить набок, следить за дыханием.
До приезда бригады скорой помощи:
записать названия, дозировку и кратность принимаемых больным лекарств;
записать названия непереносимых больным лекарств (если такие есть);
подготовить паспорт, полис медицинской страховки, амбулаторную карту, если она находится у больного.
Сообщить врачу скорой помощи известные сведения о больном.
По возможности сопроводить больного до приёмного покоя стационара.
Помощь пациенту в условиях стационара оказывается согласно стандартам медицинской помощи больных при инсульте, утвержденных Приказом Минздравсоцразвития РФ от 01.08.2007 N 513.
Температура при инсульте
Ряд научных публикаций свидетельствует о негативном влиянии высокой температуры на исход инсульта. В то же время сообщается об использовании низкой температуры (гипотермии и нормотермии) в нейропротекции клеток мозга в ходе терапии нарушений мозговых кровообращений.
Патогенез инсультов во многом определяется состоянием терморегуляции больного. Одна из причин комы больного при инсульте – нарушение терморегуляции.
Гипертермия диагностируется у 40-70% больных с геморрагическим инсультом и у 18-60% с ишемическим инсультом.
Ведущая причина гипертермии при ОНМК – гнойно-воспалительные процессы в организме, которые развивались как осложнения пневмонии, инфекции мочеполовых путей, пролежней.
Вторая причина гипертермии – супратенториальные опухоли головного мозга. Повышение температуры при них не зависит от гнойных процессов в организме.
Метод гипотермии с целью сохранения структур мозга, повреждённых в результате инсульта, широко применялся до 70-80 годов прошлого столетия. От перспективного метода отказались ввиду многочисленных осложнений. В настоящее время, с открытием новых средств и методов в биологии и медицине, использование гипотермии при инсультах вновь широко обсуждается с целью нейропротекции нейронов от каскада патологических реакций в головном мозге при инсульте в первой стадии.
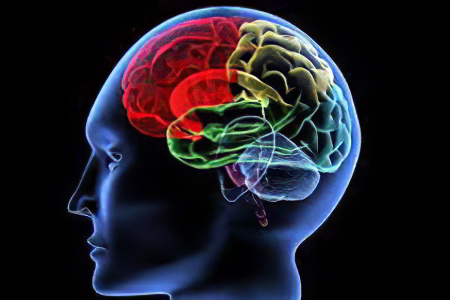
Классификация и виды инсульта:
|

|
Ишемический инсульт
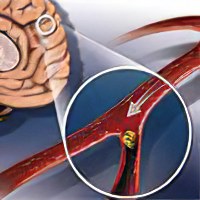
Ишемический инсульт (ИИ) – наиболее распространённая форма ОНМК. По разным данным, до 80% всех инсультов являются ишемическими. ИИ имеет другое название – инфаркт мозга, то есть, очаг некроза, образовавшийся на периферии участка задержки кровотока. Некроз при ИИ – это результат нарушений метаболизма в клетках мозга с явлениями застоя крови на участке нервной ткани.
Причины застоя крови в кровеносных сосудах нейрональных и глиальных тканей мозга:
Стеноз (сужение) или окклюзия (закупорка) крупных артериальных сосудов мозга;
Тромбоз – закупорка артериальных сосуда тромбом (тромб – сгусток из клеток крови);
Эмболия – закупорка артериальных сосуда эмболом (эмбол – сгусток из жировых клеток, которых в норме нет в кровеносном русле).
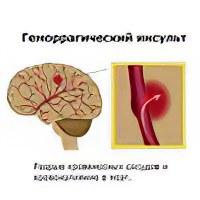
Геморрагический инсульт
Геморрагический инсульт (ГИ) наиболее опасная форма ОНМК. По разным данным, летальный исход ГИ составляет до 82% случаев. ГИ – это результат разрыва кровеносного сосуда и образование в этом месте сгустка крови и далее участка некроза. Более тяжёлый патогенез ГИ в сравнении с ИИ объясняется развитием очага геморрагического инсульта и наслоением ишемии.
Развитие геморрагического инсульта на первом этапе происходит в следующей последовательности:
Гематома вызывает прямое механическое сдавливание тканей мозга,
Происходит образование в этом участке ишемической зоны;
Гематома и ишемия вокруг неё запускают каскад патогенетических процессов.
Объём гематомы при ГИ в несколько раз меньше обширной ишемии вокруг очага геморрагического инсульта.
Обширный инсульт
Обширный инсульт – это обобщённое название массивных инсультов. По классификации острых мозговых ишемий (Е.И. Гусев, 1962) ОИ соответствует тяжёлому инсульту с резко выраженными общемозговыми симптомами:
Угнетением сознания;
Отёком мозга;
Гемипарезом или гемиплегией противоположной поражению стороне;
Парезом взора в сторону парализованных конечностей;
Расстройством сознания в виде полушарных повреждений (афазия – расстройство речи, геминопсия – выпадение половины поля зрения, анозогнозия – непонимание больным своего состояния);
Вегетативными нарушениями – расстройствами нервной регуляции внутренних органов и систем организма.
Трофическими нарушениями – расстройствами нервной проводимости, которые проявляются кожными язвами.
Массивные инсульты осложняются стволовым синдромом вторичного типа в виде нарушений сознания и глазодвигательных расстройств:
Анизокории – изменения величины зрачка, он увеличен на стороне поражённого полушария;
Офтальмоплегии – ослабления или отсутствия реакции зрачков на свет;
Косоглазия и стробизма (маятникообразных движений глазных яблок);
Горметонии – генерализованных расстройств в виде мышечного спазма тонических мышц;
Децеребрационной ригидности – повышения тонуса мышц-разгибателей,
По локализации обширные инсульты соответствуют поражениям в бассейнах крупных прецеребральных и церебральных магистральных артерий (классификация Е. В. Шмидт, 1985 и МКБ-10).
Сведения о сравнении частоты встречаемости обширных инсультов у мужчин или женщин не найдены. Обширные инсульты являются частой причиной гибели больных или длительной (пожизненной) потери трудоспособности.
Лакунарный инсульт (ЛИ)
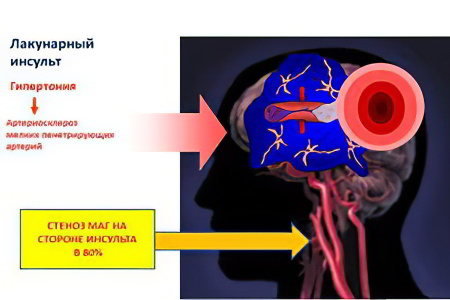
Лакунарный инсульт – это разновидность ишемического инфаркта головного мозга. ЛИ характеризуется ограниченным поражением одной из малых перфорантных артерий. Перфорантные артерии – мелкие сосуды размером от долей до 2 мм, с длиной до 10 см, соединяющие между собой более крупные глубокие и поверхностные артерии. Название «лакунарный инсульт» получено в связи с образованием на месте инфаркта полостей (лакун) округлой формы (диаметром менее 1,5 см), заполненных жидким содержимым – ликвором.
Инцидентность (встречаемость) лакунарного инсульта составляет в среднем 20% ото всех ишемических инсультов. Для них не характерны общемозговые и менингеальные симптомы.
Лакунарный инсульт выявляются по очаговым симптомам:
Атактический гемипарез – нарушение координации половины тела;
Дизартрия – нарушение чёткого произношения слов;
Монопарез – нарушение двигательной активности одной руки или ноги.
Из группы больных с диагнозом лакунарный инсульт женщины составляют примерно 54%, мужчины – 46%. Средний возраст больных с диагнозом ЛИ: от 48 до 73 лет.
Наиболее частая причина лакунарного инсульта – атеросклероз на фоне артериальной гипертонии. Доказана также эмболическая природа ЛИ, в этом случае заболевание протекает для пациентов тяжелее ввиду вовлечения в патогенез большего участка мозга после закупорки сосуда эмболом. Прогноз лакунарного инсульта зависит от локализации очага и времени начала лечения.
Спинальный инсульт
Спинальный инсульт – это острое нарушение кровообращения в спинном мозге. Причинами спинального инсульта могут быть ишемический или геморрагический инсульт головного мозга. Обычное место локализации спинального инсульта – в крупных артериях шейного и поясничного утолщения или мелких ветвях ретикуло-медуллярных артерий.
СИ чаще встречается у пожилых людей. Отличия в патогенезе спинальных инсультов у мужчин и женщин не выявлены.
Точных данных о распространённости спинальных инсультов нет. Вероятно, это связано с трудностью дифференциальной диагностики. Более точная диагностика стала возможна после широкого внедрения КТ, МРТ и селективной спинальной ангиографии.
В некоторых источниках указывают на следующие предвестники спинального инсульта:
Корешковый синдром – боли разной локализации (шея, руки, ноги, поясница);
Хроническая сосудисто-спинномозговая недостаточность (ХСМН);
Периодические сильные головные боли;
Шум и тяжесть в голове;
Кратковременные головокружения;
Повышенная утомляемость и расстройство сна;
Ухудшение памяти;
Синдром миелогенной перемежающейся хромоты – чувство онемения в ногах при длительной ходьбе с быстрым исчезновением после отдыха, боль в ногах при этом отсутствует.
Клиническая картина СИ разнообразна, она зависит от места локализации очага инсульта в позвоночном столбе.
Десять спинальных ишемических синдромов:
Вентральной половины спинного мозга или закупорки передней спинномозговой артерии или синдром Преображенского;
Передней полиомиелопатии;
Броун-Секара;
Центромедуллярного стеноза;
Краевой зоны передних и боковых канатиков;
Бокового амиотрофического склероза;
Дорсальной части поперечника спинного мозга (синдром Уилльямсона);
Поперечника спинного мозга;
Окклюзии артерии шейного утолщения;
Выключения артерии поясничного утолщения.
Диагностика и дифференциальная диагностика СИ проводится с помощью инструментальных методов.
Острый инсульт
Это начальный период развития инсульта. Он длится в среднем двадцать один день, иногда меньше. В этот период происходит нарастание патогенетических процессов в тканях мозга, особенно интенсивно в течение первых шести часов заболевания.
Различают следующие стадии ОИ:
Формирование ядра из повреждённых клеток мозга – 5-8 минут;
Увеличение пенумбры (области метаболических изменений вокруг ядра инфаркта головного мозга):
на 50% в течении 1 часа 30 минут;
на 80% в течение 6 часов.
Шесть часов – это время ''терапевтического окна'', когда возможно проведение терапевтических мероприятий с максимальным эффектом. С первых минут включается патогенетический каскад, который на клеточном уровне начинается с прекращения кровотока и заканчивается апоптозом (гибелью) клетки мозга. При отсутствии лечения апоптоз клеток расширяется в геометрической прогрессии. На 3-5 день повреждённые клетки мозга подвергаются некрозу, наступает частичная локализация процесса.
Далее происходит формирование и/или нарастание неврологических расстройств в виде общемозговых и очаговых симптомов.
Интенсивная терапия в период ''терапевтического окна '' включает в себя:
Улучшение гемодинамики тканей мозга за счёт капельного введения физиологических растворов;
Нейропротекцию (защиту) клеток мозга.
Улучшение реологических (вязкость) и коагуляционных (свёртываемость) свойств крови;
Улучшение микроциркуляции крови.
Профилактику отёка мозга.
Микроинсульт
Его ещё называют малым инсультом (МИ). Название дано из-за относительно быстрого (2- 21 день) исчезновения симптомов неврологического дефицита.
Синдром неврологического дефицита сопровождается двумя-тремя и более симптомами из нижеперечисленных:
Неуверенная походка;
Гипертонус мышц;
Моно- или гемипарез;
Паралич взора или головы;
Афазия/аносмия;
Беспричинное веселье/ярость.
При микроинсульте в головном мозге образуются и сохраняются очаги некроза клеток. Симптоматика МИ сходна с транзиторными ишемическими атаками (ТИА).
Принципиальное отличие микроинсульта от транзиторных ишемических атаках в том, что при ТИА:
Имеются симптомы неврологического дефицита;
КТ/МТР не выявляет очаг некроза (ишемии) в головном мозге.
Развитие малого инсульта отмечается в возрастной группе от 25 до 45 лет. Половая корреляция не установлена.
Причины МИ – сочетание нескольких из перечисленных факторов:
Артериальная гипертония;
Регулярный приём оральных контрацептивов и других препаратов, повышающих вязкость крови;
Венозный тромбоз;
Системные заболевания крови;
Наркотики, алкоголь;
Травмы головы и шеи.
Микроинсульт – фактор риска развития одного из видов завершенного инсульта. Часто повторяющиеся МИ – причина снижения интеллекта и слабоумия.
Повторный инсульт

Основная причина повторных инсультов – перенесённые цереброваскулярные заболевания (ЦВБ). Следует считать, что ЦВБ – это и есть инсульты и ТИА. В течение первого года у лиц, перенёсших обширные инсульты, возможно развитие:
Повторных инсультов;
Дементных нарушений (приобретённое снижение интеллекта в разной степени);
Летального исхода.
Воздействие на факторы риска – это реальный шанс предупреждения повторных инсультов. Профилактика должна быть последовательной и непрерывной.
Стандартный алгоритм воздействия на факторы риска при вторичном инсульте имеет обозначение – А-В-С терапия (А - антигипертензивные, В - блокаторы, С- статины). Для профилактики повторных инсультов применяются:
Антигипертензивные препараты (микардис, агренокс);
Блокаторы тромбообразования (аспирин, варфарин, агренокс, клопидогрель);
Статины для противодействия образованию холестерина. Препараты из группы статины используют для блокировки фермента (HGM-CoA) участвующего в производстве холестерина. С этой целью назначают ловастатин, флувастатин, аторвастатин, розувастатин и другие.
Факторы риска развития инсульта

Курение и приём алкоголя – одни из основных факторов риска развития инсульта, особенно это касается людей в пожилом возрасте. Курение и алкоголь вкупе многократно повышают риск развития сердечно-сосудистых заболеваний, кроме того, приём алкоголя способствует набору веса.
Приём определённых медицинских препаратов без назначения врача приводит к риску развития болезней сердца и крови, что может стать причиной возникновения инсульта. Вероятность развития инсульта значительно повышается при применении оральных контрацептивов, содержащих эстрогены. Этот риск возрастает при использовании оральных контрацептивов курящими женщинами, имеющими повышенное артериальное давление.
Необходимо следить за уровнем холестерина в крови, так как его повышенное содержание – один из факторов риска возникновения инсульта. К повышению уровня холестерина приводит неправильное (перенасыщенное жирами) и нерегулярное питание.
Во много раз увеличивает риск развития инсульта артериальная гипертония, особенно в сочетании со всеми вышеперечисленными факторами. Осторожнее нужно быть беременным женщинам, страдающим артериальной гипертонией, и женщинам, принимающим оральные контрацептивы.
Одной из причин развития сердечно-сосудистых заболеваний является гиподинамия (сидячий образ жизни). Необходимо ежедневно делать зарядку, совершать пробежки и прогулки на свежем воздухе. Выполнение этих рекомендаций благотворно отражается на содержании уровня сахара в крови и способствует понижению артериального давления. Огромен риск развития инсульта у людей с большим весом, даже при отсутствии остальных факторов риска. Большой вес способствует развитию высокого артериального давления, возникновению диабета и создаёт повышенную нагрузку на сердечную мышцу.
Риск развития инсульта возрастает у людей, страдающих сахарным диабетом. Огромный процент больных сахарным диабетом умирают от последствий инсульта.
Огромную роль в возникновении инсульта играет психическое состояние человека. Стрессы, переживания, нервные нагрузки повышают риск развития заболевания, особенно это касается людей, ранее уже перенёсших инсульт.
Последствия инсульта

Исключая летальные исходы, часть больных возвращается к нормальной или частично ограниченной трудовой деятельности. При медленном восстановлении функций организма и невозможности в течение 3-3,5 месяцев возврата к трудовой деятельности больной направляется на медико-социальную экспертизу (МСЭ). Врачебная комиссия (ВК) решает вопрос о продолжении лечения по больничному листу или необходимости определения III или II группы инвалидности. При рассмотрении оснований для инвалидности ВК учитывает стойкость и длительность последствий инсульта:
Пирамидных дефектов (двигательные нарушения - парезы, параличи);
Экстрапирамидных двигательных (расстройство речи, замедленные движения действующей стороны тела, неспособность к самообслуживанию);
Экстрапирамидных гиперкинезов (снижение двигательных функций, невозможность поддержание определённой позы);
Атактических нарушений;
Нарушений зрительных функций в виде частичной или полной потери зрения;
Мозговых дисфункций в виде афазии;
Эпилептических припадков;
Угнетения психических функций (слабоумие);
Осложнений со стороны сердечно-сосудистой системы (периферические отёки, слабость).
Отёк ног после инсульта
Отёк относят к отдалённым последствиям инсульта, вызванным недостаточностью работы сердечно-сосудистой системы организма. Отёки характеризуются:
Медленным развитием и сохранением в течение нескольких часов;
Локализацией на конечностях, распространением снизу вверх и симметрией;
Плотной консистенцией, при надавливании остаётся ямка.
Из доступных средств профилактики отёков ног допускается использование мочегонных препаратов растительного происхождения (канефрон, цистон), лекарственных трав или сборов, обладающих мочегонным эффектом. Осторожно применяйте мази и жидкости в качестве втираний, возможно травмирование кожи.
Отёк мозга при инсульте
Это осложнение может развиваться на любом этапе инсульта, чаще – в течение первых часов патогенеза. Отёк мозга – это повышение внутричерепного давления вследствие патологического набухания глиальной ткани головного мозга. Отёк мозга при инсульте – следствие нарушения мозгового кровообращения, вызванного закупоркой крупного сосуда мозга и его бассейна и выпота жидкой части крови за пределы сосудистого русла.
Профилактика отёка мозга – обязательная составная часть терапии начального периода инсульта, независимо от наличия симптомов.
Мероприятия проводит специализированная бригада, уполномоченная проводить терапию критических больных.
Бригада выполняет следующие действия.
Поддерживает стабильную гемодинамику;
Избирательно контролирует артериальное давление (только при гипертензии и/или при одновременном развитии отёка лёгких, некоторых других состояний), показаны – клофелин, каптоприл, атенолол, лабеталол, бензогексоний и другие, снижать АД нельзя более чем 15% от исходного уровня;
Предупреждает отёк мозга и лёгких, показаны искусственная вентиляция и медикаментозная терапия;
Купирует синдром психомоторного возбуждения и/или судорожный синдром, показаны бензодиазепиновые препараты, ненаркотическая доза оксибутирата натрия;
Температуру выше 37,5°С, целесообразно снизить, показаны парацетамол и физические методы;
Контролирует уровень глюкозы в крови. При гипергликемии показан инсулин короткого действия. Внутривенное введение глюкозы противопоказано. Не рекомендуются: дибазол, нифедипин, эуфиллин, винпоцетин, ницерголин, папаверин, фуросемид и маннитол без контроля осмолярности крови.
Паралич после инсульта
Нарушения двигательной активности разной степени регрессии – частые спутники инсультов.
Обычно нарушения проявляются в виде парезов (частичной потери возможности движения) и паралича (полной потери двигательной активности).
При инсультах наблюдают:
Моноплегию – паралич одной конечности (рука или нога);
Гемиплегию – паралич рук и ног одной стороны тела;
Параплегию – паралич двух рук или ног.
Для периферических параличей характерно полное отсутствие двигательной активности в поражённом участке тела.
Для центральных параличей характерна синкинезия – содружественное движение. При синкинезии парализованная рука или нога не действует самостоятельно, но при поднятии здоровой руки или ноги парализованная конечность выполняет подобное движение.
Одновременно с параличами возникают нарушения речи в виде афазии или затруднения произношения слов, а также непонимания собственных речевых ошибок.
Кома после инсульта

Кома после инсульта – угнетение центральной нервной системы в результате вторичных нарушений мозгового кровообращения, или апоплектиформная кома. Она развивается на фоне ОНМК и повышения температуры тела, как следствие некротических процессов в головном мозге и гнойных патологий (осложнений в виде пролежней и другого).
Кома характеризуется стадийностью, начинается прекомой – спутанностью сознания.
Регресс рефлексов проявляется в виде четырёх стадий:
Оглушение – 1 стадия;
Глубокий сон (сопор) – 2 стадия;
Утрата корнеального и глазного рефлексов – 3 стадия;
Утрата глубоких рефлексов, атония мышц – 4 стадия.
Сколько длится кома после инсульта?
Длительность комы после инсульта – от нескольких часов до нескольких недель.
Продолжительность комы зависит от:
Ее глубины – на 1-2 стадии возможно выведение из комы, на 3-4 стадия прогноз неблагоприятный;
Общего состояния организма больного;
Полноты мероприятий по поддержанию жизни пациента;
Тщательности ухода за больным, находящимся в бессознательном состоянии (профилактика пролежней).
Кома 3 степени
Третью степень ещё называют атонической комой.
Признаки комы III степени проявляются:
Отсутствием:
болевого реагирования;
корнеальных рефлексов (смыкание глаз в ответ на раздражение роговицы);
реакции зрачков (отсутствие реакции на освещение глаза).
Снижением:
глоточного рефлекса;
сухожильных рефлексов;
тонуса мышц;
артериального давления;
температуры тела;
ритма дыхания.
Непроизвольными действиями:
паралитическим миозом (постоянно расширенный зрачок);
локальными или генерализованными судорогами;
актами мочеиспускания и дефекации.
Прогноз
Прогноз исхода инсульта в коме III стадии (атоническая кома) ''плохой'' или ''летальный''. Основание врачебного решения – отсутствие жизненно важных признаков габитуса больного.
Летальный прогноз исхода инсульта также может быть в случае:
Обширного кровотечения при выраженном горметоническом синдроме (приступы повышения тонуса мышц в начальных стадиях комы);
Грубого нарушения дыхания;
Гипертермии выше 40-42 °C;
Повторного инсульта с выраженными остаточными явлениями (параличи, дементные нарушения);
Инсульта на фоне онкологии в инкурабельной (безнадёжной) стадии.
Благоприятный исход возможен при:
Транзиторных ишемических атаках (прединсультное состояние);
Малых инсультах (микроинсультах);
Своевременной терапии некоторых видов инсульта в период ранее 3-6 часов после начала первых признаков заболевания.
Что делать, как восстановиться после инсульта?

Период восстановления у мужчин и женщин занимает примерно одинаковое время. Адаптация зависит от индивидуальных особенностей организма. Восстановительный период после микроинсульта проходит быстро, больные возвращаются к относительно нормальному существованию в течение двух-трёх месяцев. При обширных инсультах реабилитация длительная или пожизненная.
Желательно привлечение к реабилитации специалистов в области неврологии, массажа, мануальной терапии, логопедов, диетологов. Отдельные этапы реабилитации возможны как в условиях стационара, амбулатории и санатория, так и дома.
В период реабилитации больным, перенёсшим обширный инсульт, показана:
Электростимуляция синусоидальными токами;
Магнитотерапия;
Электрофорез при глазо-затылочном расположении электродов;
Озокеритотерапия.
Для нормализации двигательных и чувствительных функций рекомендовано сочетание массажа, мануальной терапии и иглорефлексотерапии. Восстановление нейропсихологических функций происходит на занятиях в амбулаторных/домашних условиях с индивидуальным логопедом или групповым методом, это занимает от года и более.
В реабилитационный период показаны следующие лекарственные средства:
При ишемическом инсульте – актовегин, берлитион, инстенон, глиатилин;
При геморрагическом инсульте – актовегин и глиатилин;
Для коррекции мышечного тонуса – мидокалм и сирдалуд;
В качестве антидепрессантов – триттико, коаксил, стимулотон.
Продукты для профилактики инсульта
Численность населения Земли по данным на июль 2011 года составляла уже более 7 миллиардов, из них около миллиарда находятся в группе риска по инсульту. В течение каждых шести секунд на планете от инсульта умирает один человек.
Услышав эти данные, приходится задуматься над тем, можно ли сократить количество смертей от инсульта. Хотя количество инсультов всё выше и выше, исследователи указывают на то, что в 85% таких случаев есть возможность не допустить инсульта путём внесения изменений в свой ежедневный образ жизни и рацион. Необходимо не злоупотреблять алкоголем, включать в своё ежедневное меню свежие овощи и фрукты, желательно домашние, которые не содержат различных химических добавок, а также следует регулярно выполнять физические упражнения.
[Видео] Доктор Берг — Реабилитация ПОСЛЕ ИНСУЛЬТА. 7 главных вещей, которые необходимо сделать!

Рыба – продукт, употребление которого хотя бы раз в неделю, по данным исследований, поможет избежать инсульта. Дело в том, что инсульт чаще всего происходит из-за наличия у человека вредных привычек: злоупотребления алкоголем, курения, постоянного переедания. А в рыбе содержатся такие вещества, как омега-3, которые ведут к уменьшению риска возникновения инсульта. Это полиненасыщенные жирные кислоты, они способствуют стабилизации кровяного давления, а также понижают содержание холестерина в крови.
Кофе – напиток, содержащий в себе антиоксиданты, которые не допускают скопления холестерина в организме, тем самым останавливая образование сгустков крови в мозге человека. При трёх-четырёх выпитых кружках кофе в течение дня риск перенести инсульт сокращается на 17%. Однако кофе полезен только в ограниченных количествах. Так, например, при употреблении более семи чашек в течение дня риск образования сгустков крови сократится всего на 7%. Также учитывайте момент, что речь идёт только о пользе натурального кофе!
Груши и яблоки – фрукты, мякоть которых имеет белый цвет, обусловленный веществом, которое оказывает помощь организму в предотвращении инсульта. Это доказано данными одного из исследований, в котором принимали участие 20069 человек в возрасте 40 лет. Исследование длилось 10 лет, в течение которых учёные зафиксировали 233 случая инсульта. В результате сделан вывод, что риск претерпеть инсульт был на 52% меньше у тех людей, которые употребляли в пищу фрукты и овощи, имеющие белую мякоть. Однако, не смотря на результаты различных исследований, хочется отметить, что употребление в пищу различных фруктов и овощей в любом случае повышает иммунитет и укрепляет естественную защиту организма.







К сожалению, если у ваших близких родственников был инсульт, вы автоматически находитесь в группе риска, и это очень печально. Таким людям нужно с молодости приучать себя к здоровому питанию и умеренным физическим нагрузкам.