Мужское бесплодие
В современном обществе примерно 10-25% семей бесплодны. Вопреки традиционному мнению, далеко не всегда женщина «виновна» в отсутствии детей в семье. По данным статистики, от 30 до 50% семейных пар не могут иметь ребёнка по причине мужского бесплодия. Решением этой проблемы занимаются такие области медицины, как андрология и урология.
Содержание:
Как устроена репродуктивная система у мужчин

Мужские половые органы расположены не только внутри малого таза, но и вне его. За формирование вторичных половых органов ответственен главный мужской гормон тестостерон. Он продуцируется яичками, расположенными в мошонке. Они же производят сперму, которая поступает из яичек в эпидидимис для питания и созревания. После созревания сперма по семявыводящим протокам продвигается в семенные пузырьки для хранения. Цикл образования полноценной спермы занимает около 72 часов. При эякуляции она перемешивается с секретом предстательной железы, в результате этого образуется эякулят – семенная жидкость, содержащая сперматозоиды.
Способность к произведению потомства (фертильность) мужчин зависит от качества спермы, её полноценного развития и созревания.
Этот процесс происходит при участии гормонов:
Тестостерона;
Лютеинизирующего гормона (лг) - стимулирует сперматогенез в клетках лейдига;
Фолликулостимулирующего гормона (ФСГ) - стимулирует сперматогенез в клетках Сертоли.
В клетках Сертоли незрелая сперма формирует сперматозоиды и дозревает. Придание спермиям подвижности происходит в эпидидимисе. Сперма, готовая к оплодотворению, находится до эякуляции на хранении в семявыводящем канале.
Характеристика спермы
Количество спермы зависит от возраста мужчины, его половой активности и индивидуальных особенностей. Частые половые контакты снижают объём спермы, но он восстанавливается через 2-3 дня воздержания.
В норме объём эякулята равен 1-6 мл, сперма имеет щелочную реакцию с pH 7-7,6. Эти показатели не дают сперматозоидам потерять свою подвижность в кислой среде влагалища. Они без потери своих свойств достигают цервикального канала шейки матки, pH которого равна 7,5, а оттуда проникают в матку и в маточные трубы для оплодотворения зрелой яйцеклетки.
Сперматозоид состоит из головки и хвостика с промежуточной частью (шейкой) между ними. Он совершает прямолинейные и поступательные движения для увеличения возможности встречи с яйцеклеткой. Один миллилитр эякулята содержит от 40 до 120 млн. сперматозоидов. Из них подвижны примерно 60%, неподвижны – 15-20%. В таком же соотношении в сперме представлены зрелые и атипичные формы сперматозоидов (60% - зрелые, 15-20% - атипичные).
При частых половых сношениях (чаще, чем раз в 2-3 дня) семенная жидкость содержит большое количество незрелых сперматозоидов, при воздержании или при редких половых актах в сперме находится большое количество деформированных спермиев.
Изучение состава и качества спермы (спермограмма) – анализ, проводимый в первую очередь при диагностике мужского бесплодия.
Классификация бесплодия у мужчин

Многообразие причин мужской стерильности затрудняет в выборе оснований для классификации. Формы бесплодия, выделяемые в андрологии:
Секреторное бесплодие. Патология заключается в продуцировании яичками малоподвижных или дефектных спермиев, а также в недостаточном для оплодотворения количестве подвижных спермиев. Бесплодие может быть вызвано врождёнными и приобретёнными негативными факторами.
Обтурационное или экскреторное бесплодие. При этой форме бесплодия спермии созревают в достаточном количестве, но не могут попасть по семявыводящим протокам в уретру. Причина – препятствие на пути их транспортировки.
Сочетанное бесплодие. Соединение нескольких видов бесплодия (иммунологического, секреторного, обтурационного) с присоединением воспалительного процесса.
Иммунологическое бесплодие. В организме мужчины осуществляется секреция антител с противотестикулярными функциями, для которых ткань яичек – чужеродный элемент. Антитела проникают в клетки тестикул, нарушая гематотестикулярный барьер, провоцируют образование антител к сперматозоидам. Причина этой формы бесплодия – травма яичек.
Относительное бесплодие. Возникает на фоне абсолютного здоровья обоих супругов, проблема этой формы бесплодия мало изучена.
Какие причины приводят к мужскому бесплодию?
Факторы появления мужского бесплодия условно разделяют на основные, встречающиеся чаще других, и дополнительные, действующие в комплексе с ними. Секреторное бесплодие (гипогонадизм) характеризуется нарушением сперматогенеза и функционирования яичек. Гипогонадизм бывает первичным и вторичным. При первичной форме секреторного бесплодия наблюдается повышенное выделение с мочой гонадотропинов, ведущее к снижению влияния яичек на функции гипофиза. При вторичной форме гипогонадизма поражённый гипофиз негативно влияет на выделение гонадоторопинов, уменьшая их количество. Существуют формы секреторного бесплодия, не сопровождающиеся гормональными расстройствами.
Причины секреторного бесплодия:
Варикоцеле. Наиболее распространённая причина мужской инфертильности. Её появление провоцирует варикозное расширение вен яичка и семенного канатика. Эти части репродуктивной системы мужчины ответственны за выведение спермы. Результатом варикоцеле становится застой крови, недостаточное кровоснабжение тканей яичка, нарушение его функционирования. Факторы, провоцирующие развитие патологии – повышение температуры внешних половых органов в течение продолжительного времени (посещение бани и сауны, ношение слишком тёплых брюк, белья из синтетики), вибрация, как профессиональная вредность (профессия водителя).
Водянка яичка. В мошонке в результате ряда причин (например, паховая грыжа) скапливается избыточное количество жидкости. Это обстоятельство провоцирует сдавливание яичка, нарушение его кровообращения, что снижает или совсем прекращает производство сперматозоидов.
Крипторхизм. При этом нарушении развития репродуктивных органов яички не опускаются в мошонку, а остаются в брюшной полости. Оно диагностируется в раннем возрасте и должно быть вылечено оперативным путём до достижения мальчиком возраста 7 лет. Если этого не сделать, яички не смогут производить сперматозоиды из-за более высокой температуры внутри тела, чем во внешней среде. Даже если яички и произведут небольшое количество спермиев, они сразу же погибнут.
Паротит. Эпидемический паротит, или свинка, - инфекционное заболевание, поражающее слюнные железы. Оно передаётся воздушно-капельным путём, при этом организм подвергается высокой интоксикации. Осложнение паротита – орхит, или воспаление яичек, при котором поражается сперматогенная ткань этого органа (эпителий).
Другие инфекционные заболевания. Осложнения инфекционных заболеваний, передающихся половым путём (сифилис, гонорея, хламидиоз о др.), приводят к деструкции тканей яичка, невозможности производства сперматозоидов. Аналогичным действием обладают другие инфекционные заболевания (тиф, бруцеллез, туберкулёз), вызывающее токсическое воздействие на организм и значительную гипертермию.
Гормональные нарушения. При этом виде бесплодия нарушается сперматогенез из-за дисбаланса тестостерона и других половых гормонов. Причиной этого может стать избыток пролактина (гиперпролактинемия, опухоль или воспаление гипофиза, вторичный гипогонадизм. Аналогичное действие оказывают патологии эндокринной системы: щитовидной, поджелудочной железы, надпочечников, ожирение.
Генетические и наследственные заболевания. Существует ряд хромосомных аномалий (синдром Шершневского-Тернера, синдром Клайнфельтера, синдром Нуан, синдром Картагенера), сопровождающихся дисгенезией гонад, что делает мужчину бесплодным. Аналогичное действие оказывают наследственные патологии (поликистоз почек, муковисцидоз).
Травмы и опухоли, перекрут яичек. К этим причинам относятся травмы, отсутствие, перекрут яичек, опухоли предстательной железы и других отделов репродуктивной системы.
Действие внешних неблагоприятных факторов. В этой категории находятся:

Побочные действия лекарственных препаратов отдельных фармакологических групп (нитрофураны, цитостатики, ацетилсалициловая кислота, наркотические анальгетики, антибиотики, сульфаниламиды, гормональные препараты, содержащие эстрогены, андрогены, кортизон);
Ионизирующее облучение;
Употребление алкоголя, курение;
Профессиональные вредности (воздействие свинца, фосфора, ртути, марганцевых соединений, аммиака, пестицидов).
Неблагоприятно влияет на сперматогенез гиповитаминоз, к которому может привести несбалансированное питание, голодание. Дефицит витаминов групп A, C, D, E нарушает потенцию и полноценный сперматогенез.
Высокие температуры. Посещение сауны или бани, занятия велоспортом, ношение тесной одежды или белья из синтетики, профессии, связанные с пребыванием в условиях высокой температуры окружающего воздуха (литейный цех, пекарня, котельная).
Хронические стрессы и возраст. Воздействие этих факторов снижает качество и подвижность сперматозоидов.
При одно- или двустороннем нарушении транспортировки сперматозоидов по семявыводящим протокам речь идёт об обструктивном бесплодии.
Причины обтурационного (обструктивного) бесплодия:
Эпидидимит. Процесс аналогичен возникновению непроходимости маточных труб у женщин. Эпидидимит – осложнение воспаления придатков яичек, когда происходит склеивание и дальнейшая облитерация семявыводящих протоков.
Травмы и повреждения. Бесплодие возникает в результате случайного повреждения во время операции на мочеточниках, простате, мочевом пузыре, прямой кишке, а также в результате травмы мошонки.
Опухоли придатка яичка. Гипертрофия тканей в результате появления кист и опухолей приводит к сдавливанию семявыводящего протока.
Врождённые аномалии. К ним относится гипоспадия (выведение притока уретры в нижней трети полового члена), отсутствие придатка яичка или семя выводящего канала.
Асперматизм. Суть истинного асперматизма – атипичное воздействие коры головного мозга на функционирование половых центров. В результате этого не происходит выделения спермы при сексуальном контакте любой продолжительности. Ложный асперматизм характеризуется выведением спермы не в уретру, а в мочевой пузырь (ретроградная эякуляция). Причина этого явления – последствия сахарного диабета, рассеянного склероза, воспаления репродуктивных органов, травм спинного мозга, операций на мочевом пузыре и предстательной железе, побочные действия антидепрессантов и транквилизаторов.
Другие причины. К другим причинам мужского бесплодия относят:

Импотенция (эректильная дисфункция) – невозможно провести полноценный половой акт.
Преждевременная эякуляция – выведение спермы ещё до введения члена во влагалище.
Нерегулярные иди редкие сексуальные контакты.
Чрезмерно активная половая жизнь – при частых сексуальных контактах с разными партнёршами повышается риск заражения ЗППП, снижается иммунитет, тонус организма, не хватает времени для полноценного созревания активных спермиев.
Сексуальная безграмотность.
Психологические причины мужской инфертильности:
У мальчиков, выросших в семье, где в результате авторитарного воспитания у них возник комплекс физической и психической неполноценности, во взрослом возрасте возникает подсознательный комплекс «выбраковки».
Мужчина, выросший в условиях гиперопеки, или в семье, где у матери имелся непререкаемый авторитет, нередко остаётся инфантильным ребёнком, не желающим иметь конкурентов на внимание жены.
Мужчина, заменивший в неполной семье отца, может иметь «отцовский комплекс», связанный с нежеланием переносить трудности, связанные с заботой о детях, подсознательно он не хочет иметь детей.
Среди жизненных ценностей мужчины, слишком высоко поднявшим планку приоритетов, нет места детям.
Эпидемиология мужского бесплодия

Патологии эндокринной системы – 19,8% случаев мужского бесплодия;
Варикоцеле – 16%;
Экстрагенитальные патологии, хронические заболевания органов репродукции – 10%;
Инфекции – 9,7%;
Иммунологические факторы – 4,5%;
Опухоли яичек – 3%;
Идиопатическое бесплодие (неясной этиологии) – 5%;
Прочие причины – 5%.
Клиническая картина
Специфических симптомов мужского бесплодия нет, они зависят от причины, приведшей к этому состоянию. Основной симптом – отсутствие беременности у половой партнёрши, не имеющее у женщины к этому никаких предпосылок. Чтобы уточнить возможный фактор инфертильности, женщина так же обследуется.
Если причина стерильности – воспаление, опухоль, травма мужских репродуктивных органов, проявлениями бесплодия может быть расстройство мочеиспускания, болевой синдром в мошонке и внизу живота, одно- и двустороннее увеличение размера мошонки, расширение им увеличение вен на её коже (при варикоцеле).
Нарушения гормонального фона проявляются гинекомастией (увеличением грудных желез), снижением полового влечения, уменьшением размера яичек.
Диагностика

Перед тем как установить диагноз «мужское бесплодие», обоим супругам предлагают пройти диагностическое обследование. Начинают обследование пары чаще всего с мужчины. Оно включает в себя следующие пункты:
Сбор анамнеза. Врач анализирует жалобы пациента, количество перенесённых им заболеваний и операций на органах малого таза, возможные производственные вредности и негативные привычки (курение, алкоголь). Его обязательно заинтересуют половые партнёрши мужчины и количество их беременностей.
Общий осмотр. Андролог визуально оценит особенности развития вторичных половых признаков. Если оволосение незначительно, телосложение принадлежит к евнухоидному типу, имеется гинекомастия, налицо недостаток андрогенов. Изучается наличие яичек и их размеры (в норме они приблизительно равны 4,6х2,6 см, объём около 18 мл), консистенция гонад (в норме плотноэластичная), состояние вен семенного канатика и мошонки (исключается варикоцеле). Проводится ректальное исследование прямой кишки для исключения воспаления семенных пузырьков и простаты.
Оценка сексуальной и репродуктивной функции. Со слов пациента врач фиксирует в истории болезни количество сексуальных контактов (в норме не менее 2-3 в неделю), качество эрекции, характер эякуляции (нормальная, замедленная, преждевременная).
После осмотра пациент направляется на проведение лабораторной диагностики. После 3 дней воздержания он сдает сперму для исследования.
Показатели спермограммы в норме:
Объём эякулята – 2 мл и более;
Количество спермиев в 1 мл – 20 млн. И более;
Ph-реакция – щелочная с показателем 7,2 и более;
Морфология – более 30% спермиев должны иметь правильную форму;
Подвижность – в течение часа после эякуляции более 50% сперматозоидов двигаются поступательными движениями или 25% двигаются быстрыми поступательными движениями;
Жизнеспособность – более 50% живых сперматозоидов;
Mar-тест на исключение иммунологического бесплодия – менее 50% сперматозоидов с прилипшими частицами;
Наличие флоры и агглютинации – нет;
Вязкость – в норме;
Разжижение – в течение 60 минут;
К-во лейкоцитов в 1 мл – менее 1 млн.;
К-во цинка – 2,4 мкмоль;
К-во фруктозы – 13 мкмоль в общем объёме;
К-во лимонной кислоты – 52 мкмоль во всём эякуляте.
Возможные нарушения:

Олигоспермия – количество живых сперматозоидов менее 20 млн. На мл;
Лейкоспермия – повышенное содержание лейкоцитов (фиксируется при инфекциях и воспалительных заболеваниях);
Астенозооспермия – количество подвижных спермиев ниже нормы;
Гипоспермия – объём эякулята ниже нормы;
Азооспермия – в эякуляте нет сперматозоидов;
Полиспермия – объём спермы выше нормы (более 10 мл), фиксируется при патологии органов репродуктивной системы, при редких половых актах;
Аспермия – нет эякулята, так как семяизвержение не произошло;
Тератозооспермия – более половины спермиев имеют дефекты строения (удвоенную головку, нарушения в строении шейки и хвостика).
Если имеется подозрение на воспалительные процессы в органах репродукции или на наличие инфекций, пациент проходит инфекционный скрининг:
Пцр на исключение половых инфекций;
Мазок из уретры на определение зппп;
Посев эякулята на определение возбудителя инфекции (проводится при повышении числа лейкоцитов);
Биохимическое исследование секрета простаты на содержание глюкозы, щелочной фосфатазы, ?-гликозидазы, лимонной кислоты, цинка.
Гормональное исследование определяет уровень следующих гормонов:
Тестостерона,
Пролактина,
Эстрадиола,
ФСГ и ЛГ.
Исследуется уровень свободных радикалов в клетках спермы, так как с случае избыточного производства активных форм кислорода снижается оплодотворяющая функция спермиев, они становятся малоподвижными, повреждается клеточная мембрана мужских половых клеток. При изучении акросомальной реакции, происходящей во время контакта сперматозоида с яйцеклеткой, определяют, способны ли спермии растворить оболочку яйцеклетки и проникнуть внутрь. Только здоровые спермии с нормальной морфологией способны произвести на своей головке специфические химические преобразования для подобной реакции.
Микроскопическое исследование сперматозоидов

Микроскопическое исследование сперматозоидов с помощью электронного микроскопа и цитогенетический анализ дают представление:
О количестве хромосом и их качестве,
О структуре плазмы эякулята,
О возможном нарушении внутренней структуры сперматозоида.
Если это исследование обнаруживает аномалии хромосом, пациент консультируется у генетика. Тест на выявление антиспермальных антител класса G, A, M проводится при диагностике иммунологической стерильности. Тесты Шуварского и Куцрока-Миллера помогут выявить иммунный конфликт на уровне цервикального канала.
Инструментальная диагностика мужского бесплодия:
УЗИ щитовидной железы;
Рентген черепа и «турецкого седла» для исключения опухолей гипофиза;
Узи с допплерографией, трансперитонеальное узи мошонки – для диагностики варикоцеле, водянки яичка, варикозного расширения вен малого таза;
Трансректальное и трансабдоминальное узи для исследования придатков, простаты, размера и структуры яичек, выявления изменений в семенных пузырьках при обструкции или патологиях семявыводящих путей;
Термография мошонки для диагностики варикоцеле;
Биопсия яичка – при уточненной диагностике идиопатической азооспермии с нормальным размером яичек и содержанием в крови фсг. Результатом исследования может быть нормосперматогенез – для образования спермиев имеется полный набор клеток, гипосперматогенез – неполный набор клеток, асперматогенез – полное отсутствие клеток в семенных канальцах.
Вазография – рентген семенных каналов и пузырьков для определения очага обструкции.
Один из методов экспресс-диагностики бесплодия – сперма-чип для определения количества сперматозоидов, созданный калифорнийскими учёными. Его можно использовать в домашних условиях, потратив всего несколько капель спермы. Стоимость чипа – около 40 €.
Тест на бесплодие у мужчин дома

Сегодня появилась уникальная возможность провести полноценную процедуру по выявлению бесплодия дома. Общая стоимость составит порядка 25 долларов. Это намного дешевле, если сравнивать с полным исследованием состояния спермы, которое проводят специалисты лаборатории.
Тест называется SpermCheck fertility. Его разработчики – специалисты Университета Вирджинии (США). Испытание прошла команда из более чем 200 пациентов-мужчин. Учёные утверждали: точность будет составлять не менее 96%. Сначала выпустили вариант, подходящий для осуществления клинических исследований. Он позволял определить эффективность вазэктомий. Изобретение успешно применяется достаточно давно, с 2008 года.
Теперь любой желающий может провести процедуру, схожую с тестом определения беременности. В результате, использовав буквально несколько капель спермы, чтобы сделать выводы о бесплодности. После этого предстоит сделать выбор - обращаться ли к соответствующим специалистам.
Нормальные показатели – это 200-500 млн. сперматозоидов на один миллилитр спермы. Чтобы сделать нужные выводы, надо знать о критериях Всемирной Организации Здравоохранения. Согласно им, бесплодие очевидно при уменьшении этого количества до 2 млн. При снижении числа сперматозоидов до 2 - 20 млн. одновременно падает возможность к зачатию. Новый метод выстроен на простой основе – тест базируется на индикаторах- антителах к белкам сперматозоидов. Их объём определяется биохимическим способом. Всё делается в домашних условиях, приближенных к комфортным.
Лечение мужского бесплодия
Первый этап лечения мужского бесплодия – терапия или хирургическое лечение основного заболевания, затем проводится стимуляция сперматогенеза. Для лечения бесплодия используют, как традиционные, так и альтернативные методы лечения.
Общеукрепляющая лечение
Употребление витаминов и минералов. Для увеличения производства стероидов и улучшения сперматогенеза применяют витамины групп A, D, K, D, E (токоферол). Применяются поливитаминные комплексы Аевит (витамины A и E), Ундевит, Гендевит, витаминно-минеральные препараты Юникап, Центрум.
Седативные средства и ноотропы. Мужчины с пониженной фертильностью нередко проявляют раздражительность и пониженную активность, они страдают от депрессии и неврозов. Для профилактики переутомления и истощения нервной системы, для улучшения мозговой деятельности применяют препараты, имеющие в своём составе фосфор (Липоцеребрин, Кальция глицерофосфат). Как успокаивающие рекомендуются препараты брома, экстракты валерианы, пустырника, настойка элеутерококка. Более выраженные расстройства ЦНС (психологическое бесплодие) требуют применения индивидуального плана лечения с привлечением невролога и психотерапевта.
Гепатопротекторы. Это средства, улучшающие работу печени: Карсил, Хофитол, Метионин, Эссенциале-форте, Гептрал, Овесол. Желательно при этом соблюдать диету №5 (по Певзнеру), предусматривающую ограничение в рационе маринадов, солений, жирных блюд, использование приправ.
Биостимуляторы. Для улучшения обмена веществ, активизации деятельности органов репродукции, нормализации их кровоснабжения, ускоренной регенерации тканей и органов используют биостимуляторы: экстракт алоэ, Апилак, стекловидное тело, ФиБС, Спленин, Метилурацил, Пентоксил.
Лечение секреторного бесплодия у мужчин

Первичный гипогонадизм. Для терапии первичного (гипергонадотропного гонадизма) применяют андрогены. Их функция – стимуляция сперматогенеза и торможение производства гонадотропинов ФСГ и ЛГ. Это тестостерон, метилтестостерон и др. При сохранности резервных андрогенных функций яичек препараты принимают в течение 2-3 месяцев. Затем следует перерыв в течение такого же времени, во время которого принимают лютеинизирующий гормон хориогонин.
Для увеличения количества сперматозоидов и увеличения их подвижности принимают андрогены (андриол, провирон) в минимальных дозах. Мужчинам с дефицитом веса рекомендуется приём анаболических гормонов (ретаболил, неробол).
Для улучшения показателей спермограммы, активизации гипофиза, улучшения сперматогенеза применяют заместительную терапию препаратами, содержащими тестостерон пролонгированного действия (тестенат). Отмена препарата после двухмесячного курса даёт обратный эффект с предсказуемой реакцией организма.
При гиперлактинемии для увеличения либидо, стимуляции потенции, улучшения показателей спермограммы, а также для лечения гинекомастии, применяются ингибиторы продуцирования пролактина (бромкриптин).
Вторичный гипогонадизм. При недостатке лютеинизирующего гормона уменьшается синтез тестостерона, замедляется сперматогенез. Для лечения этого состояния на протяжении 1,5-2 месяцев используют препараты ЛГ (прегнал, хориогонин), сочетая их с приёмом тестостерона. Если не хватает ФСГ, для активизации сперматогенеза назначают фолистамин или антрогон для приёма в течение 1.5-2 месяцев.
Для стимуляции деятельности гипофиза и гипоталамуса назначают прогестины (кломифен) или антиэстрогены (тамоксифен, зитозониум), курсовой приём (месяц с 10 днями перерыва) можно повторять до 6 раз.
Лечение экскреторного бесплодия у мужчин
Лечение этой разновидности мужской стерильности начинают с коррекции причины, вызвавшей это состояние. Если бесплодие вызвано осложнениями простатита, везикулита, орхита, уретрита, назначают лечение антибиотиками и противовоспалительными средствами. Дополнительно применяют массаж, физиотерапию, иглоукалывание и другие методы. Для нормализации обмена веществ и стимуляции сперматогенеза назначают гепатопротекторы, адаптогены, биостимуляторы, витамины.
Оперативное лечение мужского бесплодия
Хирургическое вмешательство показано при обтурационной аспермии.
Тактика проведения операции по восстановлению проходимости семывыводящих путей зависит от структуры патологии:
Вазовазостомия (удаляется участок непроходимости семявыводящего протока);
Вазоэпидидимостомия (семявыводящие протоки соединяются с канальцами придатков);
Резекция простаты через уретру.
Возрастная категория для проведения подобных операций – молодые мужчины (до 30 лет).
Если аспермия диагностируется у мужчин старшего возраста, используются другие методы извлечения сперматозоидов для проведения вспомогательных технологий оплодотворения:
Чрескожная пункция яичек;
Чрескожная пункция придатков яичек;
Открытая пункционная биопсия гонад;
Микрохирургическое вмешательство для получения содержимого придатка яичек.
При секреторном бесплодии проводится следующее хирургическое вмешательство:
Эмболизация или склеротерапия поражённой вены яичника (при варикоцеле);
Пункция или склерозирование (при водянке яичка);
Лапароскопия или использование классического метода (при крипторхизме, проводится в детском возрасте).
Методы лечения аутоиммунного бесплодия:
Терапия глюкокортикоидами (Гидрокортизон, Десаметозон) с противовоспалительным, иммуносупрессивным и антигистаминным действием, формы применения – таблетки, мази, физиопроцедуры.
Капацитация спермы (обработка и отмывка) для подготовки к ЭКО или ИКСИ.
Вспомогательные репродуктивные технологии
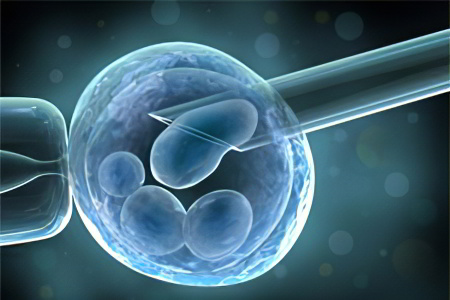
Альтернативные методы компенсации мужского бесплодия:
Искусственная инсеминация. Суть метода заключается в следующем – в цервикальный канал женщины или непосредственно в полость матки вводится предварительно обработанная сперма. В случаях малой концентрации в сперме супруга активных сперматозоидов или полного их отсутствия используется донорская сперма. Метод применяется при шеечном факторе (выработка антител к сперматозоидам супруга слизью цервикального канала), при аутоиммунном бесплодии и стерильности необъяснимой этиологии.
Экстракорпоральное оплодотворение. При ЭКО оплодотворение яйцеклетки происходит вне женского организма. Несколько экземпляров изымают после искусственной стимуляции овуляции из яичников, в чашке Петри оплодотворяют их спермой супруга. Спустя несколько дней отбирают наиболее жизнеспособные зиготы (оплодотворённые яйцеклетки) и переносят их в матку.
ИКСИ. Метод ИКСИ (интрацитоплазмической инъекции сперматозоида) заключается во внедрении сперматозоида в яйцеклетку с помощью микрохирургических манипуляций. Для успеха процедуры достаточно одного жизнеспособного сперматозоида. Мужские клетки получают при помощи мастурбации или аспирации хирургическим путём.
Суррогатное материнство или усыновление. В случае донорского материнства суррогатная мать в рамках предварительно заключённого договора вынашивает ребёнка, развивающегося из зиготы, полученной из половых клеток бесплодных супругов.
Общие рекомендации

Существуют несложные правила, выполняя которые можно значительно улучшить качество спермы. Особенно актуальны эти рекомендации для мужчин, планирующих появление в семье ребёнка.
Следование принципам здорового питания. Желательно ограничить употребление маринадов, солений, копчёностей, сладостей, острых приправ, жирной пищи. Рекомендованные продукты: красное мясо, бобовые, грецкие орехи, зелень петрушки, укропа, базилика, сельдерея, свежие фрукты и овощи в большом количестве, отвар или настой шиповника. Очень полезно употребление помидор в любом виде из-за высокого содержания в них такого антиоксиданта, как ликопин.
Нормализация массы тела и профилактика гиподинамии. Малоподвижный образ жизни провоцирует застой крови в органах малого таза. Следствием этого становится ухудшение качества спермы, снижение потенции, развитие таких заболеваний, как варикозное расширение вен, геморрой, водянка яичка. Повышение массы тела способствует усиленному продуцированию жировой тканью эстрогена – женского гормона. Снизить подобный риск помогут занятия физкультурой, ходьба пешком, выполнение гимнастических комплексов.
Ношение физиологически полезного нижнего белья и одежды. Чтобы не нарушалось кровообращение в органах малого таза, в мошонке, желательно отказаться от ношения тесного нижнего белья (особенно если оно из синтетики), тугих джинсов.
Нормализация режима половой жизни. В норме половой акт должен быть не реже и не чаще, чем один раз в 2-3 дня. Итогом слишком частых контактов может быть продуцирование спермы с большим количеством незрелых сперматозоидов, слишком редких – старение мужских половых клеток. Помимо этого, регулярные сексуальные контакты предохраняют мужчину от появления простатита и аденомы простаты.
Профилактика перегрева органов репродукции. Временно стоит отказаться от посещения сауны и бани.
Применение народных средств. Отличный эффект при лечении бесплодия даёт применение продуктов пчеловодства: это перга (пыльца из пчелиных сот), цветочная пыльца, мёд, маточное молочко. Норма употребления цветочной пыльцы и перги – 1/2 ч.л. в день. Для нормализации кровообращения в органах малого таза, повышения секреции тестостерона и качества спермы используют лекарственные растения. Подорожник, иван-чай, шалфей, спорыш заваривают и принимают по 3-4 ст. л. в день.
Лечение мужского бесплодия, его длительность и эффективность зависит от причины патологии, тщательности соблюдения рекомендаций специалистов, выбранных методов терапии. Около 45-50% пар, в бесплодии которых «виновен» мужчина, в результате лечения обретают счастье быть родителями.







Подвижность – не менее 50% категории a+b и не менее 25% категории a
Морфология – не менее 14% спермиев с нормальной морфологией. Все показатели в норме, мы можем стать родителями!