Операция по удалению аппендицита
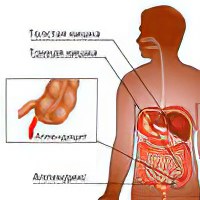
Аппендэктомия в современных условиях – это единственный надёжный метод лечения большинства форм воспаления червеобразного отростка. В среде людей, далеких от медицины, воспаление аппендикса служит причиной многочисленных обоснованных и необоснованных страхов. Представленная ниже информация, доступная широкому кругу читателей, может быть использована в качестве памятки перед операцией по удалению аппендицита.
Страх аппендицита
Ощущение страха – естественная защитная реакция человека, помогающая избегать опасных жизненных ситуаций. Страх – плохой советчик при заболеваниях, сопровождаемых болевыми ощущениями. Боль – сигнал о том, что организм перестал самостоятельно справляться с внутренней проблемой. Неутихающие на протяжении 3-4 часов колики в животе – признак серьёзности проблемы со здоровьем и один из симптомов аппендицита, а также повод для срочного обращения в лечебное учреждение.
Причины боли всегда связаны с:

раздражением нервных окончаний продуктами воспаления;
сдавливанием (спазмами), растяжением и травмами нервных волокон.
Физическую боль, как правило, можно прекратить фармацевтическими препаратами. Однако без комплексного лечения, а иногда и радикального хирургического вмешательства, нельзя прекратить патологический процесс – воспаление аппендикса. При сохранившемся очаге болезни боль рано или поздно вернется.
Другие фобии (по опросам больных) связаны с опасениями:
доверия своей жизни хирургам;
неблагоприятного исхода операции;
отдалённых последствий;
правильности диагноза.
В отношении первых трёх фобий – в некоторой мере опасения оправданы, но позднее обращение в лечебное учреждение только увеличивает риски. Операция из обычной процедуры превращается в сложную манипуляцию.
Что касается сомнений в правильности диагноза, действительно, признаки аппендицита не всегда соответствуют описаниям в медицинской литературе, а характерная для аппендицита симптоматика может быть проявлением иных опасных заболеваний, например:
болезней желудочно-кишечного тракта – это язвы желудка, 12-перстной кишки, закупорки тонкого отдела кишечника, дивертикула Меккеля (слепой вырост кишки, по виду похож на аппендикс), аппендикулярного инфильтрата, периаппендикулярного абсцесса, рака или прободения кишки, панкреатита, холецистита;
болезней мочеполовой системы – воспаления или непроходимости мочеточников, воспаления придатков, патологических спазмов при овуляторных циклах;
инфекционных заболеваний – брюшного тифа, дизентерии и других.
Много казуистических заболеваний маскируются под аппендицит. Диагностические ошибки бывают, однако они редко носят фатальный для пациента характер. С внедрением в практику лапароскопии количество ошибок существенно снизилось.
Фобии, связанные с особенностями физиологического состояния больного и трудностью диагностики в этот период, а именно:
беременность – естественный страх за жизнь плода, который сочетается с искаженной сдавлением внутренних органов клинической картиной;
старость – сочетается с наслоением разнообразных хронических заболеваний;
детский возраст – в силу понятных причин фобии характерны для родителей с гипертрофированными опасениями за здоровье своего ребёнка.
Современная диагностическая техника и хирургические технологии позволяют найти оптимальное, безопасное лечение, подходящее для каждого конкретного случая в любом возрасте и при любом физиологическом состоянии.
Удаление аппендицита. В зависимости от клинической ситуации, операция проводится экстренно или по плану.
Экстренная операция. Показанием является острая стадия или обострение хронического воспаления. Операцию проводят через два-четыре часа после поступления больного в клинику. Экстренность обусловлена быстрым развитием опасного состояния (перитонит, перфорация стенок отростка, излияние гноя в полость живота).
Плановая операция. В случае запрета экстренного вмешательства операцию проводят после устранения угроз. Время проведения плановой операции определяется, исходя из сроков паллиативного (устраняющего угрозы) лечения и восстановления.
Предоперационный период при аппендиците

Аппендэктомия относится к категории операций, выполняемых экстренно, поэтому все необходимые процедуры в приемном покое проводят максимально быстро.
Регистрация пациента
Регистрация пациента – обязательное условие пребывания в лечебном учреждении. Для ускорения заранее подготовьте необходимые документы:
паспорт гражданина РФ или заменяющий его документ (военный билет);
полис медицинского страхования (обязательного или добровольного);
карточку страхового номера индивидуального лицевого счета (СНИЛС);
амбулаторную карту, если имеется (обычно она находится в поликлинике по месту жительства, но иногда выдается на руки).
Некоторые проблемы с получением бесплатного удаления аппендикса могут возникнуть у лиц, не имеющих гражданства нашей страны.
Это не означает, что им будет отказано в экстренной помощи, однако для исключения проблемы следует заранее получить полис ОМС (обязательного медицинского страхования). Для получения полиса обращайтесь в ближайшую страховую компанию, имеющую хорошую деловую репутацию на рынке страхования. Полис в виде пластиковой карточки изготавливается месяц, а временный полис выдается в день обращения.
Внимание! Иностранным гражданам, временно или постоянно проживающим на территории РФ, полис ОМС выдается на основании ст. 10 Федерального закона РФ от 29.11.2010 N 326-ФЗ.
Наличие временного или постоянного полиса ОМС обязательно для всех категорий граждан, поступивших в лечебное учреждение.
Дополнительно необходимо предъявить:
для беженца – удостоверение беженца или копию ходатайства о предоставлении этого статуса (жалобы по поводу его лишения);
для лица без гражданства, временно проживающего на территории нашей страны – удостоверение личности с отметкой о разрешении нахождения в РФ.
для иностранного гражданина, временно находящегося в нашей стране – паспорт страны проживания гражданина с отметкой миграционной службы РФ о временном разрешении нахождения в нашей стране.
для иностранного гражданина, постоянно находящегося в нашей стране – паспорт иностранного государства и вид на жительство в РФ.
Проблему значительно упростит обращение в клинику, оказывающую платные услуги, в том числе, по линии добровольного медицинского страхования (ДМС).
Диагностика аппендицита
Проводится хирургом в условиях ограниченного временного отрезка.
Показаниями для операции могут быть результаты клинического обследования с яркими симптомами ''острого живота'' без подтверждения очага патологии в аппендиксе. Такая стратегия вполне оправдана, так как кроме аппендицита причинами экстренного оперативного вмешательства являются похожие на аппендицит заболевания органов брюшной полости. В ходе операции после осмотра кишечника и органов брюшной полости лечебная тактика может быть скорректирована хирургом.
Последовательность диагностических процедур:
Опрос пациента;
Осмотр: общий – обращают внимание на позу больного, его походку, местный – состояние брюшной стенки (увеличение, уменьшение, симметричность сторон);
Пальпация (ощупывание) – обращают внимание на болезненность в месте приложения силы, а также берут болевые пробы и применяют внутреннюю пальпацию – ректальную, вагинальную;
Перкуссия (постукивание) – используется для выявления болевой и тактильной (на прикосновение) чувствительности;
Лабораторные исследования крови – подсчёт количества лейкоцитов, определение соотношения разных видов лейкоцитов в окрашенном мазке и скорости оседания эритроцитов, мочи – общий анализ. По показаниям могут быть включены другие исследования, например, исследование на беременность у женщин. К сожалению, стандартные лабораторные исследования показывают только общую картину, характерную для воспаления.
Инструментальные методы – обзорная рентгенография живота, рентгенография или компьютерная томография с контрастом, УЗИ и его модификации.
Дифференциальная диагностика. При неясной, слабовыраженной клинике и при отсутствии чётких показаний для экстренной аппендэктомии диагностику продолжают до выяснения причин. В качестве метода дифференциальной диагностики наиболее часто используют лапароскопию.
В период подготовки к операции анестезиолог проводит исследование сердечно-сосудистой системы и собирает аллергологический анамнез на случай непереносимости фармакологических средств для наркоза.
При необходимости проводят внутривенную капельную инфузию изотоническим раствором с целью поддержания тонуса, снятия интоксикации и предотвращения обезвоживания, а также постановку зонда в желудок с целью эвакуации содержимого.
В силу различной тяжести клинического состояния пациентов, поступивших на операцию, последовательность диагностических исследований может частично изменяться.
Подготовка операционного поля при аппендиците
Подготовка включает в себя обработку кожи живота, выбривание участков оволосения, обезжиривание и дезинфекцию кожи в области операционного поля.
Если до операции становятся известны случаи аллергии у пациента на растворы для дезинфекции кожи, химические вещества и лекарства, анестезиолог корректирует свои действия.
Операционный период при аппендиците

До проведения операции по просьбе больного и сопровождающих его близких людей возможно проведение беседы о предстоящей манипуляции с предоставлением сведений о сути операции, способах обезболивания и возможных осложнениях. Но так как операция экстренная, эта беседа иногда не проводится.
Операционный период включает в себя:
введение пациента в состояние наркоза;
послойное рассечение брюшной стенки;
ревизию брюшной полости и расположенных в ней органов, осмотр аппендикса и части кишечника (примерно 50 см до и столько же после места его отхождения);
резекцию аппендикса, ушивание краев удалённого отростка;
стягивание и ушивание брюшины рассасывающимися нитками (швы не снимают);
стягивание кожи и наложение прерывистых (снимаемых) швов.
При наличии осложнений (излияние содержимого отростка в брюшную полость), проводят санацию полости и закрепляют временный дренаж с целью эвакуации продуктов воспаления за пределы организма. Снимают этот дренаж до снятия операционных кожных швов, сразу после стабилизации состояния организма.
Время проведения операции. Нормативы отсутствуют, она может длиться от 40 минут до 2-3 часов, в зависимости от тяжести патогенеза, телосложения, возраста пациента, расположения отростка в брюшной полости и множества других факторов.
Обезболивание – важный этап операции. От качества обезболивания зависит время операции, скорость заживления операционной раны, вероятность операционных и послеоперационных осложнений.
При удалении отростка используют три варианта обезболивания:
метод тугого инфильтрата;
проводниковую блокаду;
общий наркоз.
Все методы при правильном выполнении обладают адекватным обезболивающим эффектом. Первые два метода предполагают нахождение оперируемого в сознании в период выполнения операции, в связи с этим они противопоказаны для:
детей младшего возраста – неконтролируемое беспокойство маленького ребёнка мешает выполнению аппендэктомии;
пациентов с перитонитом – обширная операция предусматривает санацию кишечника, при этом возможно рефлекторное напряжение мышц брюшной стенки;
пациентов, которым проводится лапароскопическая операция – манипуляции внутри брюшной полости медицинским инструментом у человека, находящегося в сознании, вызывают рвотный рефлекс и спазм мышц брюшной стенки, а миорелаксанты для подавления указанных явлений не применяют без общего наркоза с контролируемой вентиляцией лёгких.
пациентов с повышенной возбудимостью, индивидуальной непереносимостью новокаина и его производных.
Несмотря на то, что методы местной анестезии считают устаревшими, они доказали свою эффективность и безопасность при умелом выполнении.
Метод тугого ползучего инфильтрата
Цель – обеспечить безболезненное послойное разрезание и сшивание кожи и брюшной стенки.
Порог болевой чувствительности кишечника значительно ниже, для его обезболивания периодически добавляют раствор новокаина в брюшную полость, или используют другие препараты.
Принцип метода – послойное под давлением, создаваемым шприцом, пропитывание 0,25% раствором новокаина слоёв кожи, мышц и тканей брюшной стенки. В результате нагнетания раствора под давлением создаётся обширная новокаиновая прослойка под операционным полем, блокирующая проведение болевых импульсов. Во время операции приходится постоянно повторять эту процедуру.
Практическая ценность заключается в простоте исполнения и возможности контроля основных физиологических показателей оперируемого без сложного медицинского оборудования. Операция может быть успешно выполнена в примитивных условиях.
Недостатки – новокаин не снимает рвотный рефлекс; во время операции приходится постоянно инъецировать раствор новокаина.
Региональная или проводниковая анестезия

Цель аналогична цели метода ползучего инфильтрата. Принцип основан на блокаде проведения нервных импульсов через нервные пучки, иннервирующие кишечник, посредством введения обезболивающих препаратов в пространство, окружающее нервный узел, из которого расходятся пучки нервов. Методика сложная в сравнении с тугой инфильтрацией. От анестезиолога требуется хорошее знание топографических ориентиров места введения иглы и расположения нервных узлов.
В качестве анестетиков используют растворы разной концентрации (бупивакаин, лидокаин, ропивакаин).
Преимущества метода:
быстрота наступления эффекта;
небольшие дозы обезболивающего препарата;
надежная анестезия, нет необходимости постоянно добавлять анестетик;
возможность сочетания различных методик.
Недостаток – сложность выполнения.
Общий наркоз – современный метод обезболивания
Пациент вводится в сон и выводится из состояния общего наркоза поэтапно. В период наркотического состояния анестезиолог контролирует сердечно-сосудистую и дыхательную системы оперируемого.
Этапы наркоза состоят из премедикации, введения препаратов, собственно наркоза и выведения из этого состояния:
Премедикация. Цели – повысить устойчивость организма перед операцией, обеспечить стабильную работу сердца и лёгких в период операции;
Вводный наркоз или индукция. Цели – постепенное доведение оперируемого до состояния наркоза, адаптация сердца и дыхания к условиям наркоза. В это время при необходимости проводится введение миорелаксантов и делается интубация трахеи для искусственной вентиляции лёгких. Продолжительность периода – 10-15 минут;
Поддержание анестезии. Цели – поддержать стабильный уровень основных функций организма и отсутствие болевой чувствительности. Продолжительность периода соответствует времени операции. В ходе операции допускается дробное добавление препаратов;
Выведение из наркоза. Цели – удаление метаболитов наркоза, восстановление жизненных функций и переход организма на самостоятельное функционирование.
В качестве лекарственных препаратов для общего наркоза при аппендэктомии используют сильнодействующие фармацевтические средства ограниченного доступа.
Возможные осложнения этого этапа контролируются анестезиологом. В группу риска входят пациенты с гиперчувствительностью и сопутствующими заболеваниями, ослабляющими работу сердца и органов дыхания.
Послойное рассечение брюшной стенки при аппендиците
Общие принципы выполнения разреза брюшной стенки:
Разрез делается послойно. Это позволяет контролировать процесс и, в случае необходимости, вовремя легировать кровеносные сосуды, что снижает риск травматизации мышц и апоневрозов;
Длина разреза строго не регламентируется, она должна быть достаточной для работы хирурга. Слишком малый разрез создаёт проблемы при извлечении и ревизии внутренних органов, вправлении сальника и петель кишечника в брюшную полость, а слишком большой – увеличивает время сшивания тканей и усугубляет риски в период заживления раны;
Мышцы, апоневрозы и сальник разъединяют тупым методом, то есть, делают малый прокол, а далее инструментами и руками их разъединяют вдоль волокон.
На данном этапе опасны кровотечения, не замеченные при разъединении кровеносных сосудов брюшной стенки. При недостаточном обезболивании рефлекторно повышается внутрибрюшное давление, возможно неконтролируемое выпадение сальника и петель кишечника. Все эти риски учитываются хирургом.
Ревизия брюшной полости при аппендиците
После разъединения брюшной стенки отодвигается сальник и проводится осмотр внутренних органов. При необходимости петли кишечника извлекают за пределы живота. Параллельно находят воспалённый аппендикс.
При исследовании червеобразного отростка, внутренних органов и петель кишечника обращают внимание на видимые морфологические дефекты стенок брюшины и исследуемых органов. При обнаружении изменений хирург поступает в соответствии с инструкциями и собственной интуицией. При неосложнённом аппендиците операция переходит в завершающую стадию. В случае осложнений алгоритм действий иной.
При осмотре внутренних органов под местной анестезией следует опасаться рвотного рефлекса в ответ на подтягивание петель кишечника. Опасность заключается в неконтролируемом выпадении петель кишечника, самопроизвольном разрыве аппендикса и инфицировании брюшной полости. Эти риски учитываются хирургом и анестезиологом.
Резекция аппендикса
Аппендикс подтягивается к краю операционной раны и извлекается за её пределы. Обеспечивается изоляция отростка от брюшной полости, методика подробно описана в учебниках и пособиях. В качестве шовного материала используют кетгут или синтетические самопроизвольно рассасывающиеся нити.
Принцип наложения погружного кисетного шва на культю аппендикса заключается в стягивании отростка таким образом, чтобы края раны погрузились вовнутрь культи, а внешняя сторона отростка соединилась серозными оболочками к центру. Такой способ ушивания позволяет ожидать максимально быстрого заживления и герметизации аппендикса.
Риски связаны с возможным загрязнением брюшной полости, инструментов и операционного белья при неаккуратном разъединении тканей, а также с несостоятельностью хирургических швов и узлов.
Сшивание операционной раны после аппендэктомии
Соединение брюшной стенки производится нитями, рассасывающимися через некоторое время, а сшивание кожи – прерывистыми швами (в среднем выполняется 7-10 стежков). В качестве шовного материала используют прочные шелковые или синтетические нити. Швы на коже снимают через 7-10 дней. Возможные риски связаны с разрывом нитей и узлов.
Узнайте больше: Что можно и что нельзя делать после операции на аппендицит?
Послеоперационный период

Период восстановления длится от окончания операции до снятия швов на коже. Продолжительность периода увеличивается при сложной аппендэктомии. Последовательность действий медперсонала при неосложнённом аппендиците довольно проста.
В ранний послеоперационный период (первый день):
проводят (при необходимости) детоксикацию организма больного;
следят за признаками возможного послеоперационного кровотечения, пареза кишечника и/или мочевого пузыря.
В средний и поздний послеоперационный период (на второй – десятый день):
следят за восстановлением функций физиологических отправлений больного (дефекация, мочеиспускание), в случае необходимости принимают меры;
следят за возможным развитием послеоперационных осложнений (контроль температуры тела, аппетита, состояния послеоперационных швов, наличия болей).
Сколько времени лежат в больнице после удаления аппендицита?
После неосложнённой операции больной находится в стационаре не более десяти дней. Вставать после операции можно с разрешения врача, обычно на третий-четвертый день (индивидуальная рекомендация!). Для предотвращения расхождения швов иногда следует носить бандаж или обвязывать живот полотенцем. В первый день после операции дают питьё. Со второго дня показано питание по рекомендованному врачом-диетологом рациону.
Своевременно информируйте врача при:
невозможности дефекации и/или мочеиспускании без сильного натуживания;
болях в животе и в области швов;
намокании швов и неприятных ощущениях при движении.
Когда снимают швы после удаления аппендицита?
Их снимают после заполнения операционной раны здоровой грануляцией (корочкой). В обычных условиях это седьмой, иногда десятый день. Швы снимают в процедурном кабинете. Выписывают больного только после снятия швов. Внимание! Несколько дней после выписки из больницы следует быть осторожными при физическом напряжении – даже у хорошо зажившей операционной раны края могут разойтись.
Что делать, если разошелся шов после удаления аппендицита?
Причина – несоблюдение режима после выписки из больницы. Разойтись могут и внутренние, и внешние швы.
1. Определить разрыв внутренних швов (на брюшной стенке) можно по следующим признакам:
выпячивание (грыжа) кожи в области операционной раны, кожа при этом без нарушения целостности;
при лёгком надавливании места выпячивания стенки живота ощущается желеобразное или чуть более твёрдое образование – это сальник;
боль, провоцирующая рвоту – это признак выхождения под кожу петель кишечника, однако обычно сальник препятствует выпадению кишок.
Действия больного:
Вызвать скорую помощь;
Принять горизонтальное положение на твёрдой поверхности;
Если после принятия горизонтального положения выпячивание ушло внутрь, обвязать живот полотенцем;
Спокойно ждать врача: беспокойство и натуживание только усугубляют расхождение раны.
2. Определить расхождение наружных (кожных) швов можно по следующим признакам:
в месте разрыва зияет рана красного (алого) цвета – это брюшная стенка, на ней есть шов, который предотвращает выпадение кишечника;
место раны кровоточит, или рана сухая.
Действия больного:
Принять горизонтальное положение, вызвать скорую помощь;
Прикрыть рану стерильной салфеткой, давить на неё нельзя, в отличие от ситуации с расхожденим внутренних швов.
Статья по теме: диета после операции по удалению аппендицита
Осложнения после удаления аппендицита

Осложнения после аппендэктомии разделяют на ранние и поздние. Мы остановимся на основных проявлениях осложнений, которые иногда беспокоят больных после удаления аппендикса.
Температура после операции на аппендицит
Субфебрильная лихорадка – частый спутник воспаления червеобразного отростка и один из симптомов заболевания. Повышение температуры – сигнал о наличии очага воспаления. На первом этапе заболевания это полезный сигнал – значит, организм сопротивляется. Кратковременное повышение температуры после удаления аппендицита не представляет опасности, проходит самостоятельно или после нескольких лечебных процедур.
Опасность представляет гипертермия после удаления аппендицита (в течение месяца), если она протекает на фоне:
В отдельных случаях температура после удаления аппендицита держится очень долго, иногда до трёх-шести месяцев. В этом случае необходимо провести углубленное обследование. Возможно причина в рефлекторном нарушении терморегуляции.
Боли после операции на аппендицит
Боли – результат воспаления швов, образования спаек или начинающегося перитонита. Возможно сохранение боли от сопутствующей патологии, которая не была устранена во время аппендэктомии.
Нужно обратиться к хирургу в поликлинику по месту жительства, либо к хирургу, проводившему операцию.
Спайки после операции на аппендицит
Спайки – это фиброзно-волокнистая ткань, результат слипчивого воспаления. Они приводят к соединению между серозными оболочками разных петель кишечника. Причины слипчивого воспаления непредсказуемы, иногда патологию провоцируют микроорганизмы, попавшие в брюшную полость в период операции, но считается, что спайки возникают у малоподвижных людей, а также в пожилом возрасте.
Спайки, образовавшиеся на кишечнике после аппендицита, проявляются повышенной болезненностью при переполнении кишечника пищей и газами, а также при усилении перистальтических сокращений кишок. Лечить спайки сложно, так как фиброзная ткань спаек пронизана кровеносными сосудами и нервами.
Перитонит после аппендицита
Перитонит возникает в результате перфорации отростка. Соответственно, операцию по удалению аппендицита проводят с учётом тяжести патогенеза, при этом санируют кишечник, накладывают дренаж, поддерживают постоянный отток воспалительного экссудата и назначают комплексное лечение в послеоперационный период.
Перитонит после аппендэктомии – явление, прогнозируемое у лиц:
пожилого возраста;
с хроническими патологиями;
имеющих в анамнезе тяжёлое предоперационное состояние.
Симптомы перитонита – высокая температура, болезненность и твёрдость стенки живота, масштабная интоксикация.
Послеоперационная грыжа после аппендицита
Послеоперационная грыжа – результат разрыва брюшной стенки в месте операционного разреза через некоторое время после операции. Грыжа является результатом сочетания следующих факторов: плохого сращения краев операционной раны, сильного натуживания или тупой травмы живота в области операционной раны. Проявляется выпячиванием стенки живота в месте послеоперационного шва. Действия человека, у которого образовалась грыжа после аппендицита, подобны тем, которые рекомендованы пациентам с расхождением внутренних швов (см. выше).
Реабилитация и восстановление после удаления аппендицита

При неосложнённой операции аппендэктомии период от операции до выхода на работу составляет в среднем три недели, при этом первая неделя проходит в хирургическом отделении.
Нет общих рекомендаций, как вести себя после операции по удалению аппендицита. Одни пациенты уже на следующий день после вмешательства встают и начинают передвигаться, другим для этого необходимо несколько дней. Восстановление происходит быстрее у молодых и худощавых людей.
Общие рекомендации, уместные для всех категорий выздоравливающих после аппендэктомии без осложнений:
совершайте короткие пешие прогулки;
посоветуйтесь с врачом, в каких случаях необходимо носить послеоперационный бандаж (обычно он показан для тучных людей или при длительных передвижениях);
выполняйте умеренные физические упражнения, плавайте (погружение в воду возможно после формирования рубца – уплотнения в месте разреза кожи);
Любовные ласки возможны через две недели после удаления аппендицита;
рацион в течение первого месяца после операции должен состоять из легкоусвояемой пищи.
Реабилитация при осложнениях после аппендэктомии осуществляется исходя из индивидуальных особенностей патологии и больного.