Интерстициальная пневмония: причины, симптомы, лечение
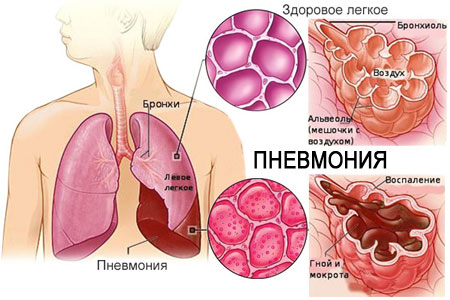
Интерстициальная пневмония – это воспалительное заболевание лёгких, которое затрагивает альвеолы, пористую соединительную ткань паренхимы.
Этот процесс называют также межуточной или идиопатической интерстициальной пневмонией. Воспалительное поражение может иметь острый или хронический характер. Достаточно часто пневмония вызывает образование экссудата внутри лёгочных клеток, что приводит к замещению альвеол фиброзом.
Для интерстициального воспаления лёгких характерна тяжёлая клиническая картина, которая зачастую осложняется быстрым развитием фиброза или склероза альвеолярной ткани. Пневмония такого типа нередко является причиной инвалидизации пациентов, что существенно влияет на их повседневную жизнь. Чаще всего интерстициальной пневмонией болеют взрослые в возрасте более 40 лет. Поражение лёгких такого типа не свойственно для молодых пациентов и детей.
Классификация заболевания
Интерстициальная пневмония приобрела собственную классификацию, так как представляет собой самостоятельную группу интерстициальных болезней лёгких (ИБЛ):
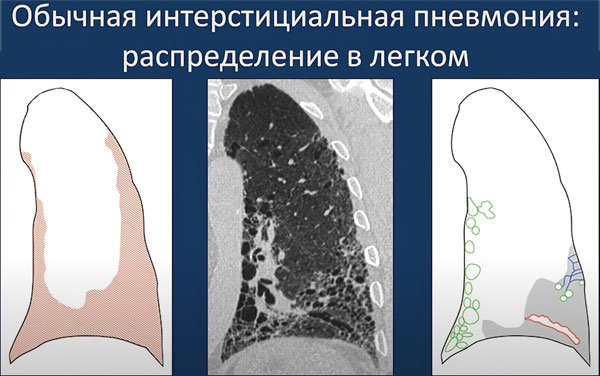
Обычная (идеопатический фиброз лёгких) — патология, чаще всего регистрируемая у пожилых мужчин.
Неспецифическая — регистрируется чаще у некурящих пациентов, женщин, лиц моложе 50 лет .
Криптогенная организующаяся — патология, характеризующаяся пролиферацией грануляционных тканей, что влияет на просвет альвеол и бронхов.
Острая межуточная (диффузное альвеолярное повреждение).
Респираторный бронхиолит — заболевание, развивающееся на фоне обструкции отделов бронхиального дерева.
Десквамационная — патология, отличающаяся поражением альвеол лёгких с образованием воспалительного экссудата.
Лимфоидная межуточная — эпизодически регистрируемая патология, которая характеризуется образованием лимфоидных агрегатов в ткани лёгких.
Все перечисленные состояния способствуют развитию дыхательной недостаточности разной степени тяжести, нарушению лёгочного воздухообмена.
Отличие интерстициальной пневмонии от обычной пневмонии
При интерстициальной пневмонии происходит перерождение альвеол в клетки соединительной ткани. На этот процесс влияют особенности клинической картины заболевания. Обычное воспаление лёгких не вызывает деформации и специфического поражения альвеол.
Обычная пневмония является заболеванием инфекционной природы. Лабораторная диагностика позволяет верифицировать возбудителя обычного воспаления лёгких. При интерстициальной пневмонии это не представляется возможным.
Причины появления и факторы риска
В настоящее время первопричинные факторы, вызывающие заболевание не установлены. Рассматривается несколько теорий развития патологии, в основе которых лежит расстройство иммунной системы. Предполагается, что в организм проникает некий фактор, который запускает механизм выработки антител.
Установлено, что на развитие интерстициальной пневмонии могут влиять некоторые инфекции:
Микоплазма.
Хламидиоз.
Легионелла.
Риккетсиоз.
Пневмококки.
Респираторные вирусы.
Простой герпес.
Из внешних факторов можно выделить отдельные виды пыли, которые могут приводить к прогрессированию лёгочного расстройства.
Установлены категории лиц, которые входят в группу риска:
Курильщики или люди, курившие ранее.
Люди старше 60 лет.
Больные ВИЧ-инфекцией.
Больные с аутоиммунными нарушениями.
Становление интерстициальной пневмонии чаще всего фиксируется на фоне некоторых сопутствующих патологий:
Склеродермия.
Заболевания соединительной ткани комбинированной этиологии.
Асбестоз.
Радиационный пульмонит.
Хронический гиперчувствительный пульмонит.
Лекарственное поражение лёгочной ткани
Генетическая предрасположенность.
Состояния или условия, при которых может развиваться интерстициальная пневмония нельзя считать причинными факторами. Это всего лишь пусковой механизм, который провоцирует данную лёгочную патологию.
Кто возбудитель?
Инфицирующим фактором могут быть вирусы, бактерии, грибы. Независимо от вида, возбудитель не является первопричиной заболевания. Воспалительная реакция развивается по типичному сценарию. Если в финале классического воспалительного процесса наступает этап регенерации ткани, то в случае интерстициальной пневмонии наблюдается образование соединительной ткани. Почему это происходит именно таким образом? Вопрос открыт по сей день.
Есть мнение, что организм больного претерпевает некие изменения, вследствие чего расценивает собственные клетки, как инородные.
Клиническая картина
Первые проявления интерстициальной пневмонии не отличаются от симптомов сезонного гриппа:
Внезапное нарастание температуры тела.
Кашель, без отделяемого.
Одышка.
Дыхательные нарушения возникают сначала только при физических усилиях. Со временем одышка фиксируется в состоянии покоя.
На 1-2 сутки заболевания пациенты озвучивают жалобы на боли в разных участках грудной клетки, слабость, нарушение сна, приступы нехватки воздуха ночью, утрату интереса к еде.
В течение одной-двух недель происходит нарастание симптоматики. Состояние больного усугубляется. Возможно развитие дыхательной недостаточности.
Симптоматика может иметь некоторые отличия, которые зависят от формы патологии. Для интерстициальной лимфоцитарной формы характерны:
Вялое начало.
Незначительный кашель, который со временем усугубляется.
Общая утомляемость.
Мокрота с примесью крови.
Очень быстро прогрессирует дыхательная несостоятельность, на фоне которой может появиться первичная лёгочная гипертензия. Нарастание давления в малом круге кровообращения провоцирует формирование лёгочного сердца. С помощью аппаратных методов диагностики у больных регистрируется расширение правых отделов сердца. Этот процесс может развиваться от 2 месяцев до 2 лет.
Проявления острой интерстициальной пневмонии (синдрома Хаммена-Рича) часто сочетаются с клиническими признаками гриппа, острого респираторного дистресс-синдрома. Заболевание развивается стремительно. Активно усугубляющаяся дыхательная недостаточность становится причиной большинства летальных исходов.
Первые признаки заболевания
Расстройство дыхания, задышка.
Кашель без отделяемого, который не купируется лекарственными препаратами.
Ухудшение общего состояния.
Снижение массы тела.
Преобразование ногтевых фаланг пальцев по типу «барабанных палочек».
Эти симптомы характерны для большинства больных интерстициальной пневмонией. Возможно появление неспецифических признаков.
Интерстициальная пневмония развивается незаметно, достаточно медленно. Больные часто обращаются в больницу на поздних стадиях заболевания.
Изменения структуры лёгких
Патологические механизмы оказывают отрицательное влияние на структуру альвеолярной ткани. Изменения на уровне клеток зависят от формы заболевания.
Форма заболевания |
Особенности лёгочных изменений |
Идиопатическая |
В лёгочной ткани определяются фиброзные участки, напоминающие соты. Гистологический анализ показывает фибробласты, гетерогенные фиброзные преобразования |
Неспецифическая |
В альвеолах фиксируется воспаление, признаки фиброза. Гистология определяет фокусы фибробластов |
Организующая |
Структура лёгких сохранена. В нижних долях определяются признаки полиповидной грануляционной текстуры |
Диффузная |
Альвеолярные стенки утолщены, мембраны имеют гиалиновое строение |
Респираторный бронхиолит |
Фиксируется незначительный фиброз, нечёткие признаки воспаления |
Дисквамационная |
Поражена практически вся паренхима. Альвеолы содержат макрофаги |
Лимфоидная |
Определяются признаки лимфоцитарного пропотевания, наличие лимфоидных фолликулов |
Диагностика
Определение верного диагноза возможно только после комплексного обследования больного, которое включает в себя:
Общий анализ крови.
Рентген-исследование грудной клетки в нескольких проекциях.
КТ с высоким уровнем разрешения.
Изучение мокроты с целью определения типа клеток, верификации возбудителя.
Бактериальный посев выпота плевральной полости.
Пульмонолог тщательно изучает жалобы больного, клинические симптомы и снимки, полученные в результате аппаратной диагностики.
Во время осмотра определяется прикорневая крепитация, которая со временем распространяется на все доли лёгких. Фиксируется жёсткое дыхание, хрипы (влажные или сухие). Над зоной изменённой лёгочной ткани при перкуссии слышен более короткий звук.
Дыхательные тесты, спирометрия необходимы для конкретизации дыхательных нарушений, фиксации изменения вентиляции в лёгких.
Изучение образцов крови необходимо для исключения развития бактериального воспаления, туберкулёза. Особых отклонений в анализе, как правило, не удаётся выявить.
Рентгеновские снимки показывают несколько особенностей:
Разлитое затемнение лёгочной ткани определяемое с обеих сторон.
Преобразования по типу матового стекла.
Консолидацию воспаления.
Плотная бронхиальная оболочка.
Признаки бронхоэктазов.
Выраженный линейный лёгочной рисунок.
Фиброз лёгочной ткани приводит к тому, что снижается объём нижних отделов лёгких.
Компьютерная томография определяет степень распространения заболевания, стадию клинического течения. Биопсия лёгочной ткани необходима для установления особенностей гистологического строения.
Ранняя диагностика существенно оптимизирует процесс лечения и прогноз заболевания.
Лечение интерстициальной пневмонии
Успешность терапевтических мероприятий обусловлена тяжестью поражения альвеолярной ткани, распространённостью процесса, присутствием сопутствующих патологий.
Больному категорически запрещается курить.
Предписывается ряд лекарственных препаратов:
Высокие дозы преднизолона в течение длительного времени — для купирования воспалительных признаков.
Цитостатики.
Азатиоприн, циклофосфамид, глюкокортикостероиды — предписывают при установленной лимфоидной форме.
Колхицин, пенициллины, интерферон являются дополнительными лекарственными средствами, усиливающими эффективность основных.
Противогрибковые, противовирусные или антибактериальные фармпрепараты назначают в зависимости от типа верифицированного возбудителя.
Лечение достаточно продолжительное, может понадобиться до 6 месяцев для восстановления больного. Глюкокортикостероиды предписывают не меньше, чем на 3 месяца.
В течение всего терапевтического периода обязательна кислородная поддержка лёгких. Кислородотерапия облегчает состояние пациента, позволяет выполнять физические нагрузки, активные движения.
В течение всей жизни пациентам осуществляют прививки против пневмококковых инфекций, гриппа.
Возможные осложнения
Несвоевременная диагностика, ошибочная тактика лечения могут привести к формированию тяжёлых осложнений:
Плеврита.
Деструкции лёгочной ткани.
Гнойное поражение лёгких.
Сердечно-сосудистая несостоятельность.
Прогноз
На дальнейшую жизнь пациента влияет тяжесть перенесённого заболевания, негативные последствия, своевременность лечения. Примерно 70% больных после первично установленного диагноза возвращаются к нормальной жизни. В 30% случаев регистрируется десятилетняя выживаемость.
Среди пациентов, перенёсших тяжёлые формы заболевания установлен высокий уровень летальности — около 60%. Смерть наступает, как правило, в результате дыхательной недостаточности.
Записаться на приём к инфекционисту
Отдельная страница для записи к инфекционисту ➤
Запись к другим врачам: |